Chronická obstrukční plicní nemoc – udržovací terapie
Souhrn:
Chronická obstrukční plicní nemoc (CHOPN) je onemocnění léčitelné, ale nevyléčitelné, s chronickým a pozvolna progredujícím průběhem. Charakteristickým znakem je ventilační obstrukční porucha, která není po aplikaci rychle působícího bronchodilatancia plně reverzibilní. V České republice touto chorobou trpí přibližně 7–8 % osob, obdobná situace je i v jiných zemích. Velká pozornost se věnuje nastavení optimální udržovací terapie, která má za cíl jednak zabránit exacerbacím onemocnění a jednak zpomalit progresi CHOPN. Velký důraz je nyní kladen na vyhodnocení tíže symptomů pacienta, na výsledky ventilačního vyšetření a na případné riziko exacerbací. Z tohoto hodnocení vychází optimální léčebné schéma, které je třeba personifikovat pro každého nemocného. Tento postup pak vede k nastavení optimální udržovací léčby.
Summary:
Chronic obstructive pulmonary disease (COPD) is a treatable but not curable disease, with chronic gradual progression. It is characterized by ventilation obstruction that is not fully reversible with the application of fast‑acting bronchodilating agent. In the Czech Republic, 7–8% of people suffer from COPD and similarly in other countries as well. Major attention is given to setting an optimal maintenance therapy that aims to prevent disease exacerbation and slow the progression of COPD. Nowadays, it is very important to assess the severity of symptoms, ventilation test results and potential exacerbation risk in patients. The optimal therapeutic scheme is based on these findings and it needs to be refined and individualized for each patient. This scheme leads to the setting of optimal maintenance therapy.
Key words: chronic obstructive pulmonary disease, spirometry, symptoms, maintenance therapy, exacerbation.
Úvod
Pro chronickou obstrukční plicní
nemoc (CHOPN) je typická progrese bronchiální obstrukce spolu
s hyperinflací plic. Nejzávažnějším symptomem je zpočátku
námahová dušnost, která se později dostavuje již při obvyklé
zátěži a limituje životní aktivity pacienta. Obvykle
onemocnění doprovází chronický kašel, dráždivý nebo
s expektorací sputa. Na počátku onemocnění může
probíhat progrese bronchiální obstrukce mnohem rychleji než
v pokročilé fázi CHOPN. V tomto momentu správně
zvolená léčba může významně zpomalit pokles plicních funkcí.
K potvrzení diagnózy CHOPN je nutná spirometrie
a bronchodilatační test, který dokládá ireverzibilní
bronchiální obstrukci. Funkční plicní vyšetření je nezbytné
jednak ke stanovení diagnózy CHOPN, jednak k určení
stupně obstrukce. Zjištění postbronchiální hodnoty poměru
usilovně vydechnutého objemu za první sekundu (forced
expiratory volume, FEV1) k usilovné vitální
kapacitě (forced vital capacity, FVC), tzv. Tiffeneaův index
‒ FEV1/FVC < 0,70, představuje základní
parametr stupně postižení CHOPN. Rozdělení do jednotlivých
stupňů onemocnění je pak určeno dle hodnot FEV1 a závažnost
bronchiální obstrukce tvoří podklad k nastavení optimální
terapie [1]. Stupně bronchiální obstrukce uvádí
tabulka 1.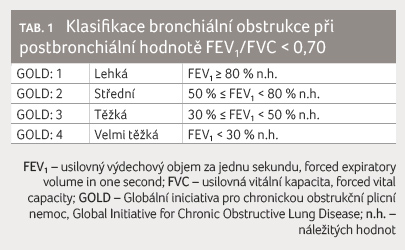
Exacerbace
Dalším důležitým momentem v klasifikaci CHOPN je údaj o výskytu exacerbace během roku. Exacerbace je nově charakterizována akutním zhoršením respiračních symptomů, které vyžadují další léčbu. Obvykle je spojena s intenzivním zánětem dýchacích cest, se zvýšenou tvorbou sputa a tyto změny vedou ke zhoršení dušnosti a k zesílení kašle. Při exacerbaci je nutné posílit léčbu o antibiotika a/nebo systémové kortikosteroidy, případně je nutná i hospitalizace. Dlouhodobá aplikace mukolytik může snížit riziko progrese CHOPN u pacientů s častými exacerbacemi během roku [2].
Inhalační kortikosteroidy
Inhalační kortikosteroidy (IKS) mají v léčbě CHOPN specifické postavení jako součást kombinační bronchodilatační terapie. Fixní kombinace IKS/LABA (inhalační ß2 agonista s dlouhodobým účinkem, long acting ß2 agonist) má za cíl snížit četnost exacerbací CHOPN, zajistit větší stabilitu onemocnění, potlačit alergickou složku choroby, zredukovat počet hospitalizací, omezit aplikaci tzv. záchranné medikace, zkvalitnit život pacienta. Protizánětlivý účinek IKS v synergické interakci s LABA u pacientů s anamnézou exacerbací CHOPN je velmi účinný. Efekt fixní kombinace je postaven na snížení periferní obstrukce s redukcí reziduálního objemu, a tím zvýšení usilovné vitální kapacity. Užití IKS/LABA je dle nové strategie Globální iniciativy pro chronickou obstrukční plicní nemoc (Global Initiative for Chronic Obstructive Lung Disease) GOLD 2017 doporučeno pro symptomatické pacienty s fenotypem častých exacerbací. Další skupinou jsou pak nemocní se současným výskytem CHOPN a asthma bronchiale – tzv. fenotyp překryvu (overlapu; ACOS – Asthma COPD Overlap Syndrome). Zde mají IKS klíčové místo v tom, že se účastní kontroly astmatického podílu fenotypu. Třetí indikací pro aplikaci IKS/LABA je dle GOLD 2017 III. stupeň CHOPN s FEV1 < 50 % náležitých hodnot. Samotné užití IKS není doporučeno. Dlouhodobě probíhající léčba kortikosteroidy per os není vhodná především pro četné nežádoucí účinky. Z nich jsou nejzávažnější perorální kandidóza, chrapot, pneumonie, snadno zranitelná „papírová“ kůže [2].
Udržovací léčba
Cílem udržovací léčby CHOPN je zmírnit symptomy pacientů, zpomalit progresi bronchiální obstrukce, snížit riziko závažných exacerbací CHOPN. Základ léčby představují dlouhodobě působící bronchodilatancia, k nimž řadíme antimuskarinové přípravky (long acting muscarinic antagonists, LAMA) a LABA. V současnosti je trend zahájit duální bronchodilatační kombinační léčbu LABA/LAMA upřednostňován před monoterapií LABA nebo LAMA. Zároveň je vhodné posunout farmakologickou intervenci do časnějších stadií CHOPN, aby se zamezilo rozvoji obstrukční poruchy s rychlým poklesem hodnot FEV1 [3,4]. Fixní kombinovaná bronchodilatační léčba na základě rozdílných mechanismů účinku zvyšuje stupeň dilatace bronchiální obstrukce. Při tom nedochází ke zvýšení rizika výskytu nežádoucích účinků. Zároveň aplikace duální bronchodilatační léčby je pro pacienta komfortní a snadnější.
V současnosti bude možné v udržovací léčbě aplikovat tzv. triple medikaci. Jedná se o kombinaci LABA/LAMA/IKS v jednom inhalačním systému. Přínos této kombinace spočívá v jednoduchém současném podání všech tří účinných látek. Indikace pro trojkombinaci je obdobná jako pro zařazení IKS do duální terapie LABA/LAMA. Dále je tato kombinace LABA/LAMA/IKS vhodná pro nemocné, kteří mají počet eozinofilů v krevním obraze vyšší než 300/µl. Hlavním přínosem je signifikantní snížení výskytu středně těžkých a těžkých exacerbací CHOPN během roku, zlepšení ventilačních parametrů a zvýšení kvality života [5,6].
Při udržovací léčbě je při akutních potížích nezbytné aplikovat krátkodobě působící bronchodilatancia ze skupiny ß2 agonistů (short acting ß2 agonists, SABA) a antimuskarinové léky (short acting muscarinic antagonists, SAMA). I léčba krátkodobě působícími bronchodilatancii je v kombinačním podání nadřazena samotným SABA a SAMA s dopadem na zlepšení symptomů a hodnotu FEV1. Jejich účinek, který nastupuje v rozmezí několika minut, vede k rychlému zmírnění pocitu dušnosti. Efekt této „záchranné medikace“ trvá 3–4 hodiny a lze ji aplikovat až 3× denně.
Jako doplněk udržovací duální bronchodilatační léčby jsou v některých případech zařazovány metylxantiny. Nejčastěji užívaným je teofylin, který je metabolizován cytochromem P450. Má mírný bronchodilatační účinek a zlepšuje hodnotu FEV1 při přidání k terapii LABA [7].
Součástí udržovací léčby je i protizánětlivě působící inhibitor fosfodiesterázy 4. Je indikován pro pacienty s těžkou a velmi těžkou CHOPN s častými exacerbacemi, s projevy chronické bronchitidy a produktivního kašle. Cílem terapie je opět snížit četnost exacerbací a zlepšit hodnoty plicních funkcí [8].
Nedílnou součástí udržovací léčby u všech nemocných by měla být plicní rehabilitace. Bylo prokázáno, že tato terapeutická strategie je velmi efektivní v redukci dušnosti, zlepšení tolerance zátěže, zlepšení psychického stavu a kvality života pacienta [9].
Optimalizace a vyladění terapie pro každého nemocného má za cíl zabránit progresi choroby, snížit počet častých exacerbací, umožnit životní aktivity. V léčbě CHOPN je třeba získat pacienta k trvalé a dlouhodobé spolupráci, vysvětlit rizika a prognózu CHOPN.
Závěr
Správné načasování udržovací léčby není snadné a vyžaduje pečlivé zhodnocení potíží nemocného, počtu exacerbací během roku v kontextu s výsledky plicního funkčního vyšetření [10]. Zásadním momentem je preference duální bronchodilatační léčby LABA/LAMA před samotnou aplikací LABA nebo LAMA již v časném stadiu CHOPN. Smyslem je co nejvíce zabránit rychlému poklesu hodnoty FEV1 a progresi bronchiální obstrukce právě v počátku choroby. Tyto kroky mají za cíl zpomalit průběh chronického onemocnění [2,11]. Novým momentem v léčbě CHOPN je nyní aplikace trojkombinace LABA/LAMA/IKS v jednom inhalačním systému u vybraných pacientů. Jedná se o ty nemocné, kteří mají v současnosti prospěch ze stávající léčby LABA/IKS [5]. Velká pozornost je u udržovací léčby zaměřena na potlačení rizika exacerbací. Tyto příhody vždy znamenají nepříznivý moment v prognóze onemocnění a představují pro pacienta ohrožení života. Dle průběhu choroby v delším období je možné léčbu navyšovat a stejně tak i redukovat, aby odpovídala aktuálnímu stavu [6]. Stále je velký důraz kladen na opakovanou pomoc pacientovi v ukončení chronického kuřáckého návyku. Praktické nastavení bronchodilatační léčby uvádí následující kazuistika.
Kazuistika
U 62leté pacientky, důchodkyně, kuřačky s cigaretovou náloží 40 balíčkoroků, byla při vyšetření v pneumologické ambulanci diagnostikována CHOPN. Předtím byla pro dlouhodobý kašel s námahovou dušností léčena u praktického lékaře teofylinovým přípravkem. K potlačení dušnosti dostávala rychle působící bronchodilatancium. Kvůli dechovým potížím pacientka již dva roky nekouřila. Vzhledem k tomu, že se námahová dušnost nelepšila, byla odeslána k odbornému plicnímu vyšetření. Nemocná se zadýchala při chůzi do jednoho patra či do kopce. Ranní kašel s expektorací hlenovitého sputa byl vyčerpávající. Tyto obtíže jí výrazně limitovaly životní aktivity. V zimním období se symptomy zhoršovaly. Při vyšetření byla pacientka normostenická s body mass indexem 23,8. Saturace krve kyslíkem byla na 97 %. Dýchání bylo sklípkové, oslabené, bez bronchitických fenoménů. Kardiopulmonálně byla nemocná kompenzována, zadopřední a boční rentgenový snímek hrudníku neprokázal zjevné patologické změny v plicním parenchymu. Funkční plicní vyšetření potvrdilo středně těžkou obstrukční ventilační poruchu ‒ FVC 86 % náležitých hodnot (n.h.), Tiffeneauův index FEV1/FVC 56 % n.h. a FEV1 51 % n.h. Bronchodilatační test byl negativní, reverzibilita FEV1 se neprokázala, plicní difuze TLCO (transfer faktor pro oxid uhelnatý) byla snížena na 69 % n.h. Nález odpovídal diagnóze CHOPN se středně těžkou obstrukční ventilační poruchou a se sníženou plicní difuzí. Pacientka dostala udržovací dlouhodobě působící bronchodilatační léčbu ve fixní kombinaci LABA/LAMA s aplikací jedenkrát denně ráno. Inhalační techniku po edukaci nemocná zvládla výtečně. Při dalších kontrolách udávala, že se cítí lépe, kašel se zmírnil a pacientka si troufla na delší procházky a větší fyzickou zátěž. Obstrukční ventilační porucha i při této terapii trvala nadále a hodnota FEV1 se pohybovala kolem 60 % n.h. Nežádoucí účinky léčby nebyly zaznamenány. Ve sledovaném období nedošlo k exacerbaci CHOPN, která by si vyžádala intenzivnější léčbu antibiotiky nebo kortikosteroidy. Nebylo nutné ani posilovat inhalační udržovací terapii, i když tuto možnost nelze vyloučit podle dalšího vývoje onemocnění. Na uvedeném případě je zřejmé, že terapii je třeba upravit a dále sledovat tak, aby co nejlépe ovlivnila potíže a kvalitu života pacienta s CHOPN.
Seznam použité literatury
- [1] Mapel DW, Dalal AA, Blanchette ChM, et al. Severity of COPD at initial spirometry‑confirmed diagnosis: data from medical charts and administrative claims. Int J Chron Obstruct Pulmon Dis 2011; 6: 573‒581.
- [2] Global Strategy for the Diagnosis, Management and Prevention of COPD, Global Initiative for Chronic Obstructive Lung Disease (GOLD) 2017. Dostupné na: http://goldcopd.org
- [3] Bridevaux PO, Gerbase MW, Probst‑Hensch NM, et al. Long‑term decline in lung function, utilisation of care and quality of life in modified GOLD stage 1 COPB. Thorax 2008; 63: 768‒774.
- [4] Vestbo J, Edwards LD, Scanlon PD, et al. Changes in forced expiratory volume in 1 second over time in COPD. N Engl J Med 2011; 365: 1184‒1192.
- [5] Lipson DA, Barnhart F, Bealey N, et al. Once‑daily single‑inhaler triple versus dual therapy in patients with COPD. N Engl J Med 2018; 378: 1671‒1680.
- [6] Chapman KR, Hurst JR, Frent SM, et al. Long‑term therapy de‑escalation to indacaterol/glycopyrronium in patients with chronic obstructive pulmonary disease (SUNSET): A randomized double‑blind, triple‑dummy clinical trial. Am J Respir Crit Care 2018; 198: 329‒339.
- [7] Zacarias EC, Castro AA, Cendon S. Effect of theophylline associated with short‑acting or long‑acting inhaled beta2‑agonists in patients with stable chronic obstructive pulmonary disease: a systematic review. J Bras Pneumol 2007; 33: 152‒160.
- [8] Miravitlles M, Anzueto A. A new two‑step algorithm for the treatment of COPD. Eur Respir J 2017; 49: 1602200.
- [9] McCarthy B, Casey D, Devane D, et al. Pulmonary rehabilitation for chronic obstructive pulmonary disease. Cochrane database Syst Rev 2015; 2: CD003793.
- [10] Navarrete BA, Boucot I, Naya I, et al. Umeclidinium/vilanterol versus tiotropium/olodaterol in maintenance‑naive patients with moderate symptomatic chronic obstructive pulmonary disease: a post hoc analysis. Pulm Ther 2018: 1‒13.
- [11] Decramer M, Cooper ChB. Treatment of COPD: the sooner the better? Thorax 2010; 65: 837‒841.