Štítná žláza a infertilita
Souhrn:
Tyreoidální hormony zásadně ovlivňují růst a diferenciaci tkání plodu. Mateřský tyroxin je nezbytný pro vývoj plodu i pro bezproblémový průběh těhotenství. Stále však trvá rozpor mezi některými odbornými stanovisky v odpovědi na otázku, zda je pro odhalení špatné funkce štítné žlázy v těhotenství vhodnější doporučovat cílený, nebo univerzální screening a jaké laboratorní testy by měly být zvoleny. Všeobecná shoda existuje nad závěry o nezbytnosti léčby klinické hypotyreózy a/nebo klinické hypertyreózy v těhotenství. Nicméně četné studie prokázaly vazbu těhotenských problémů i se subklinickou hypotyreózou a hypotyroxinemií. Záchyt subklinických forem je však bez laboratorního vyšetření nemožný. Pokud vycházíme z fyziologické funkce štítné žlázy během těhotenství, hodnocení vyšetření hormonů štítné žlázy má být ve vazbě k referenčním hodnotám pro jednotlivé trimestry, součástí diagnózy má být i vyšetření protilátek proti štítné žláze. Pozitivita totiž odhalí ženy rizikové pro onemocnění štítné žlázy v těhotenství. Porucha štítné žlázy je běžné, snadno odhalitelné a efektivně léčitelné onemocnění bez zvláštních rizik léčby, doporučujeme proto včasné vyšetření hodnot TSH, TPO, eventuálně FT4 a Tgab (před 10. týdnem) všem těhotným. Adekvátní zásobení jodem je důležité před těhotenstvím i v jeho průběhu, dostatečný přísun jodu je podmínkou normální funkce štítné žlázy matky i plodu. Na příkladu dvou kazuistik autorka dokládá význam pečlivé anamnézy, somatického a laboratorního vyšetření u těhotných žen.
Key words: thyroid gland – pregnancy – infertility – TSH – TPO antibodies – Tg antibodies.
Summary:
Thyroid hormones are crucial for the growth and differentiation of embryonic tissues. Maternal thyroxine is essential for fetal development and for incident‑free pregnancy course. There is still a controversy among different scientific societies in relation to the recommendations on whether universal or case finding screening for the detection of thyroid dysfunction during gestation should be performed, and what laboratory test system should be chosen. There is a general agreement about the need for treatment of clinical hypothyroidism and/or clinical hyperthyroidism during pregnancy. Various studies have shown also an association between subclinical hypothyroidism or hypothyroxinemia with obstetric problems. The diagnosis of subclinical forms of thyroid diseases without laboratory test is not possible. Given the complex physiology of thyroid function during pregnancy, hormone assessment should be performed according to reference values for each gestational trimester, and assessment of thyroid antibodies should be included, as the positive results points out the women at risk. Because thyroid dysfunction is a common, easily diagnosed and effectively treated disorder without special risk, an early evaluation (before week 10) TSH, TPO ab and eventually FT4 and Tgab in all pregnant women is recommendable. Adequate iodine nutrition is important before and during pregnancy to contribute to a normal thyroid function in the pregnant women and fetus. Two cases showing the importance of careful case history, somatic and laboratory examination in pregnant women are enclosed.
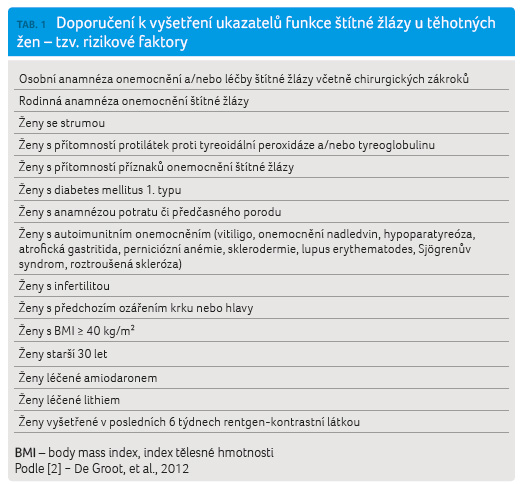
Péče o těhotné ženy je doménou gynekologů a porodníků, ale spolupráce s dalšími odborníky je nezbytná a v některých oborech je tato péče v České republice dána zavedenými zvyklostmi: například praktický lékař vyšetřuje všechny těhotné ženy ve druhém trimestru. Spolupráce se specialisty se však stále vytváří (s diabetology, kardiology, endokrinology i s dalšími odbornostmi), jsou formulovány, případně novelizovány doporučené postupy. Současná zvýšená péče o těhotné vychází z řady okolností: průměrný věk těhotných se posunuje ze zhruba 22 let v roce 1990 na přibližně 32 let, lze povolit graviditu i ženám s prodělaným závažným onemocněním. Důležitá je i skutečnost, že některé choroby jsou asymptomatické a bez cíleného vyšetření se neodhalí, proto se stále debatuje o zavedení screeningu zaměřeného na tyreopatie v graviditě. Víme, že včasná diagnóza tyreopatií a jejich léčba je podmínkou nejen bezproblémového těhotenství, ale i zdravého vývoje očekávaného dítěte. Nicméně doporučené postupy připravované odbornými společnostmi a zaměřené na spolupráci v péči o těhotné nejsou závazné a záleží jen na zájmu, vzdělanosti a ochotě gynekologa informace z doporučených postupů využívat. Česká endokrinologická společnost České lékařské společnosti Jana Evangelisty Purkyně (ČES ČLS JEP) vydala v roce 2013 Doporučení pro diagnostiku a léčbu onemocnění štítné žlázy v těhotenství a pro ženy s poruchou fertility [1], které vycházelo z doporučení mezinárodní odborné společnosti American Thyroid Association (ATA) [2]. Základní požadovaná laboratorní vyšetření štítné žlázy jsou hrazena z prostředků zdravotních pojištoven u vybraných skupin žen v těhotenství nebo těhotenství plánujících (tab. 1). Následující dvě kazuistiky dokumentují potřebu zaměřit se na ženy se zvýšeným rizikem onemocnění.
Nároky na štítnou žlázu
Hormony štítné žlázy ovlivňují funkci pohlavních orgánů, koncepci, vývoj plodu, průběh gravidity i porod, proto by fertilním ženám měla být věnována zvýšená pozornost. Onemocnění štítné žlázy je spojeno s poruchami menstruačního cyklu, se sníženou fertilitou a s problémy s otěhotněním, se zvýšeným výskytem potratů, s gestační hypertenzí, preeklampsií, abrupcí placenty, s předčasným porodem, nižší porodní hmotností novorozence, poporodní
m krvácením a s poporodní tyreoiditidou s případným rozvojem trvalé hypotyreózy. Četné epidemiologické studie shodně dokazují, že tyreopatie jsou v populaci žen časté a v graviditě se v důsledku
zvýšených nároků na štítnou žlázu četnost tyreoidálních chorob zvyšuje a postihuje nejméně 15 % těhotných žen v ČR [3−5] i v zahraničí [6,7]. Pilotní projekt probíhající v ČR v letech 2009−2010 a zahrnující téměř 3 000 žen prokázal u 8,9 % žen přítomnost protilátek proti tyreoidální peroxidáze (TPOab) a/nebo protilátek proti tyreoglobulinu (Tgab), 7,8 % žen mělo zvýšené hodnoty tyreostimulačního hormonu (TSH) vztažené na normu v prvním trimestru. Celkem u 18 % byla zaznamenána odchylka v některém z vybraných ukazatelů [8]. Výsledky jsou obdobné i v dalších zahraničních studiích, např. v Belgii [6], viz tab. 2.
Důsledky tyreoidální dysfunkce se liší v závislosti na etiologii a intenzitě choroby, navíc do procesu vstupuje řada dalších okolností imunologických i zevního prostředí, které je nutné vždy zvažovat. Zatímco pln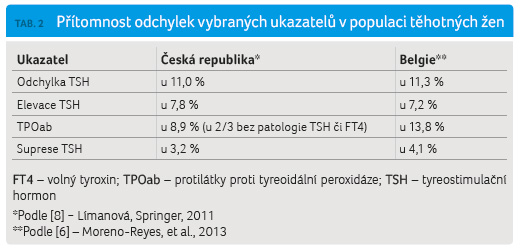 ě rozvinuté formy dystyreózy klinické příznaky mají, subklinické poruchy jsou asymptomatické a bez cíleného laboratorního vyšetření je nelze diagnostikovat.
ě rozvinuté formy dystyreózy klinické příznaky mají, subklinické poruchy jsou asymptomatické a bez cíleného laboratorního vyšetření je nelze diagnostikovat.
Tyreopatie ve fertilním věku
V posledních letech stoupá počet infertilních žen. V současné době je nejméně 8 % dětí počato s pomocí umělého oplodnění. Příčiny infertility ženy se často nepodaří odhalit, dle statistik asi u 15−20 % infertilních žen je příčinou tyreopatie. Vzhledem k tomu, že choroby štítné žlázy jsou převážně dobře léčitelné, je zájmem všech zúčastněných tyreopatie včas vyšetřit, diagnostikovat, nálezy správně interpretovat a dle potřeby léčit.
V graviditě je nejčastější tyreoidální poruchou hypotyreóza, především na podkladě chronické lymfocytární autoimunitní tyreoiditidy (chronic lymphocytic thyroiditis, CLT). Tyreotoxikóza je spíše vzácná a v našich poměrech jde prakticky vždy o chorobu Gravesovu–Basedowovu. Takzvaná gestační tyreotoxikóza je přechodná a léčbu nevyžaduje. V souvislosti s graviditou či infertilitou musíme řešit i přítomnost protilátek u eufunkčních žen. Pro graviditu (a plod) je závažný i jodový deficit. Zvýšenou péči vyžadují ženy po léčbě pro karcinom štítné žlázy a i ženy s prostou uzlovou přestavbou. Sledování je nutné u žen s poporodní tyreoiditidou pro možný pozdější rozvoj trvalé hypotyreózy, která může být provázena hyperprolaktinemií. Endokrinologové často řeší nález izolované hypotyroxinemie v graviditě.
Pulsy gonadotropinů, které jsou pod vlivem souhry hormonů včetně tyreoidálních, zajišťují normální funkci ovarií, vývoj folikulů a ovulaci a je známo, že některé hypotyreózní ženy mají anovulační cykly. Koncentracemi gonadotropinů a dalších hormonů u hypotyreózních žen se zabýval např. Saran se spolupracovníky [9]. Ženy měly zvýšené hodnoty TSH a prolaktinu, a sérové koncentrace estrogenů (i testosteronu) byly snížené. Nesignifikantně byly nižší i hodnoty gonadotropinů (folikulostimulačního hormonu a luteinizačního hormonu). Substitucí se všechny ukazatele normalizovaly.
Hormony štítné žlázy a gravidita
Štítná žláza po otěhotnění musí zvýšit produkci tyroxinu (T4), mění se i koncentrace vazebných bílkovin, zvyšují se nároky na zásobení jodem. V celé souhře se významně uplatňuje choriový gonadotropin (hCG). Tyreoidální hormony mají vliv nejen na průběh gravidity, ale i na vývoj embrya. Plod je do 14.−16. týdne zcela závislý na dodávce tyreoidálních hormonů matkou, poté již fetální tyreocyty do určité míry dokáží T4 produkovat. V období prvního trimestru se vyvíjí a diferencuje nervová tkáň, správné zásobení tyreoidálními hormony je v této době zásadní a ovlivní pozdější psychomotorický vývoj jedince [10,11]. Požadované zvýšení produkce tyreoidálních hormonů zhruba o 50 % dokáže zajistit jen plně funkční štítná žláza, a to za dostatečné dodávky jodu. U žen závislých na substituci (léčených pro nedostatečnou činnost štítné žlázy) je obvykle nutné dávku tyroxinu zvýšit (o 20−80 %). U žen, jejichž štítná žláza není plně funkčně zdatná, se v graviditě rozvine více či méně závažná hypotyreóza. Pokud na tyreoidální poruchu pomyslíme, je diagnóza i léčba poměrně snadná i úspěšná. Podmínkou je správný výběr laboratorních testů a znalost norem s ohledem na graviditu. V graviditě jsou normy pro vybrané ukazatele odlišné [12]. U žen asymptomatických, jichž je v graviditě většina, se bez screeningového vyšetření neobejdeme: TSH podá informaci o funkci štítné žlázy, FT4 o aktuální koncentraci volného tyroxinu a vyšetření TPOab o případném postižení štítné žlázy autoimunitou. Neméně důležité je, aby se gynekolog zajímal o anamnestická data (pozornost je třeba věnovat ženám potrácejícím − kazuistika 1 – i ženám s pozitivní rodinnou anamnézou – kazuistika 2). Vzhledem k tomu, že nejčastějším tyreoidálním onemocněním je CLT, mnohdy provázená subklinickou hypotyreózou, která se do klinické hypotyreózy v graviditě překlopí, je nutné tuto diagnózu zavčas odhalit a vyšetřovat i TPOab.
Zájem vyšetřovat stav štítné žlázy v těhotenství v posledních letech stoupá po celém světě. Například Bostonské zdravotní centrum ve Spojených státech amerických oslovilo gynekologická pracoviště v regionu s dotazem, zda u těhotných žen hodnoty tyreoidálních hormonů vyšetřují: z 983 gravidit mělo TSH vyšetřeno 84,6 % žen (u 65 % v 1. trimestru, u zbývajích žen později), a u 6,7 % gravidních žen byly zaznamenány zvýšené hodnoty TSH. Rozborem anamnézy autoři studie zjistili, že by u 80 % těhotných s tyreopatií toto onemocnění bez screeningového vyšetření neprokázali, protože zvýšené riziko dle anamnézy nebylo [13]. Je opakovaně prokazováno, že nejméně u 50 % žen s tyreoidálním onemocněním v graviditě je rodinná i osobní anamnéza němá [14,15]. Tyreopatie postihuje v Belgii každou šestou až sedmou ženu v prvním trimestru, prevalence tyreopatie dosahovala 15,3 % a včetně hodnot protilátek 18,6 %, obdobně jako v ČR (tab. 2). Protilátky TPOab byly pozitivní u 13,8 % těhotných žen ve srovnání se 4 % v celkové populaci [6].
Kazuistika 1
Žena ve věku 34 let byla na endokrinologii vyšetřena pro opakované potrácení (celkem třikrát). Otec zemřel po akutním infarktu myokardu v 60 letech, matka trpí alergií, je po operaci uzlin, je sledována pro hematologicko onkologické onemocnění, obě matčiny sestry jsou po operaci prsu pro malignitu, bratr je zdráv. Pacientka prodělala ve 13 letech mononukleózu, ve 21 letech ulcus ventriculi, cítí se zdravá, se štítnou žlázou se neléčila, žádné léky neužívá. Menstruace je od 12 let, zpočátku mírně nepravidelná, po podávání antikoncepce došlo k úpravě, intermitentní podávání bylo ukončeno dva roky před naším vyšetřením. Následovalo třikrát fyziologické plánované otěhotnění, vždy skončilo spontánním potratem v 7.–10. týdnu. K poslednímu abortu došlo dva měsíce před naším vyšetřením. Objektivní nález je bez nápadností, index tělesné hmotnosti (body mass index, BMI) 26,7, pacientka je normotenzní, tyreoidea je viditelná a mírně zvětšená, má hladký povrch, je tužší, uzliny nejsou zvětšené. Vstupní laboratorní vyšetření: FT4: 14,9 pmol/l (norma 11,5−22,7), TSH: 11,377 mIU/l (norma 0,5−4,9), Tgab: 414,1 kIU/l (norma < 60,0), TPOab > 10 000 kIU/l (norma < 60,0). Ultrasonografie štítné žlázy: objem 20 ml (norma < 18 ml), závěr: CLT.
Po zahájení substituční léčby levotyroxinem jmenovaná otěhotněla za čtyři měsíce, v té době již byla při dávce 75 µg denně hodnota TSH 2,5 mIU/l, v graviditě vystoupala substituční dávka na 150 µg/den, léčba doplněna o jodid 100 µg/den po celou dobu gravidity i kojení. Laboratorní výsledek TSH byl sledován po 4 týdnech do 20. týdne těhotenství, pak po šestinedělí a 3 měsíce po porodu. Po porodu se léčba levotyroxinem vrátila na dávku před graviditou, tedy 75 µg denně. Další dvě úspěšné gravidity následovaly po 12 a 18 měsících vždy za sledování endokrinologem. Substituci v graviditě bylo nutné vždy navyšovat a po porodu snížit.
Kazuistika 2
Třiatřicetiletá žena, páté těhotenství, byla na endokrinologii vyšetřena ve 12. týdnu gravidity pro pozitivní nález TPOab. Vyšetření TSH a TPOab se uskutečnilo v rámci pilotního projektu [8]. Jde o ženu se zvýšeným rizikem jak pro rodinnou, tak pro osobní anamnézu: matka je léčena pro hypotyreózu, má diabetes mellitus 1. typu a je léčena inzulinem, je po ablaci prsu pro karcinom, u pacientky sice proběhla ve 25 a 28 letech fyziologická gravidita, ale ve 30 a 31 letech došlo ke dvěma spontánním abortům v 7. a 9. týdnu gravidity. Příčiny abortu nezná. Nyní probíhá pátá gravidita. Osobní anamnéza je negativní, pacientka má dvě zdravé děti. Chronická léčba není, jod v graviditě zatím nebyl doporučen. V objektivním nálezu: BMI 26,24, pacientka je normotenzní, hmatná rezistence je v horním pólu pravého laloku štítné žlázy, uzel je tužší, hladký, nebolí, vykazuje souhyb s polykáním, uzliny nejsou zvětšené. Pacientka o rezistenci nevěděla. Ostatní somatický nález je přiměřený. Laboratorní vyšetření: FT4: 12,8 pmol/l (norma 11,5−22,7), TSH: 1,868 mIU/l (norma 0,5−4,9), Tgab: 97,9 kIU/l (norma < 60,0), TPOab: 2 166,0 kIU/l (norma < 60,0). Cytologie na podkladě tenkojehlové aspirační biopsie v pravém laloku štítné žlázy, v terénu CLT zjištěna přítomnost onkocytární neoplazie nejisté biologické povahy, navíc intranukleární inkluze svědčící pro papilární karcinom, možná smíšený papiloonkocytární karcinom Bethesda V. Byla zahájena supresní léčba, ke konci druhého trimestru byla provedena totální tyreoidektomie, diagnóza papilárního karcinomu v terénu CLT byla potvrzena. Po operaci pacientka ihned užívala levotyroxin, fyziologický porod proběhl v termínu. Dítě je zdravé, kojila asi 9 měsíců, poté následovala léčba radiojodem. Jmenovaná se cítí zdravá, je sledována, pokračuje supresní léčba. Další gravidita proběhla ve 38 letech, porod zdravého dítěte byl v termínu.
Diskuse
Nejen správná funkce štítné žlázy, ale i celková imunologická dispozice včetně přítomnosti TPOab, Tgab hrají roli jak v úspěšnosti otěhotnění, tak v průběhu gravidity. O negativním dopadu hypotyreózy a tyreotoxikózy nelze pochybovat, méně jednoznačné závěry se týkají tří okruhů otázek, které spolu ale souvisejí:
- Mají i subklinické stavy a/nebo pouhá přítomnost protilátek negativní dopady na graviditu a dítě?
- Hraje roli přítomnost tyreoidální autoimunity u eufunkčních žen (především TPOab)?
- Má být zaveden univerzální screening, nebo postačí cílené vyšetřování zaměřené na ženy se zvýšeným rizikem (viz tab. 1)?
Recentní solidní metaanalýza 18 kohortových studií zabývajících se dopady subklinické hypotyreózy na průběh gravidity dokládá, že komplikace oproti kontrolnímu souboru jsou statisticky významně vyšší: relativní riziko (RR) je 2,01. Z komplikací jsou uváděny abrupce placenty (RR 2,14), předčasná ruptura membrány (RR 1,43) a neonatální úmrtí (RR 2,58). Přínos léčby levotyroxinem, která se uskutečnila v některých studiích, však nebylo možné interpretovat jednoznačně [16]. Dalším prokazovaným vztahem se subklinickou hypotyreózou je výskyt preeklampsie: metaanalýza 38 prací [17] dokládá, že těhotné ženy se subklinickou hypotyreózou v časném období gravidity ve srovnání s kontrolní skupinou častěji trpí preeklampsií (RR 1,7), hrozí i zvýšené riziko perinatální mortality (RR 2,7). Studie dokládá, že přítomnost protiátek byla spojena se zvýšeným rizikem subfertility (RR 1,5), s potrácením (RR 3,73) a s opakovanými aborty (RR 2,3), s předčasnými porody (RR 1,9). Rozvoj poporodní tyreoiditidy byl významně častější u žen s protilátkami než bez protilátek (RR 11,5). Uvedený přehled lze uzavřít konstatováním, že gravidní ženy se subklinickou hypotyreózou nebo eufunkční jen s přítomností protilátek jsou ohroženy zvýšeným rizikem vzniku komplikací, zvláště preeklampsie, perinatální mortality novorozence a opakovaných potratů. Jednoznačně zvýšené je riziko vzniku poporodní tyreoiditidy.
Diskuse o možném vlivu tyreoidální autoimunity na průběh gravidity a především na úspěšnost umělého oplodnění (in vitro fertilization, IVF) nejsou uzavřené a přístup k této problematice musí být komplexní [18]. Přesto, že léčba eufunkčních žen s protilátkami levotyroxinem není jednoznačně doporučena a studie ještě probíhají, v některých publikacích je příznivý vliv léčby doložen: méně potratů a méně předčasných porodů [19,20]. K negativnímu vlivu pozitivity protilátek na fertilitu se přiklání i další sdělení, které je součástí rozsáhlého výzkumného programu novorozenců [21]. A s podobným závěrem publikovali autoři analýzu 11 prospektivních kohortových studií zahrnujících výsledky sledování 35 467 žen s přítomností protilátek porovnávané s kontrolní skupinou; uvádějí vyšší RR (1,41) předčasného porodu, p = 0,011. Podskupina žen pouze s pozitivitou TPOab měla RR 1,69, p = 0,003, zatímco u podskupiny s Tgab negativní dopady subklinické hypotyreózy zjištěny nebyly [22].
Imunologická problematika v graviditě hraje velmi důležitou roli, proto se jí věnuje řada pracovišt, podrobný rozbor by však přesáhl záměr článku. Přirození zabíječi (natural killer cells, NK buňky) mají v endometriu základní význam v období periimplantačním a perinidačním a lze předpokládat, že abnormality jejich aktivity mohou mít dopad i na klinický výsledek těhotenství. Rozvoj metod asistované reprodukce přinesl posun v chápání kompetence embrya i vnímavosti endometria. Endometrium, které je pod vlivem hormonů včetně tyreoidálních hormonů, prochází v období koncepce a udržení gravidity mnohými změnami. Sama složitost přípravy embrya a jeho nidace je závislá na různých okolnostech a tyreoidální hormony tvoří spolu s imunologickou výbavou matky jednu ze součástí tohoto složitého procesu [17,23,24].
O vztahu gravidity, IVF, souhry tyreoidálních hormonů a imunologických aspektů informuje přehledná imunologická práce Foxe a spolupracovníků [25]. Počet úspěšných IVF se za posledních 30 let výrazně zvýšil a je důsledkem základního chápání reprodukčních pochodů, faktorů embrya, jeho selekce a přípravy endometria včetně implementace nových technologií a praktik. Vzhledem k tomu, že tyreoidální hormony zásadně ovlivňují feto maternální vztahy přes interakci s receptory tyreoidálních hormonů a receptory TSH, přítomnými v endometriu a trofoblastu, je vhodné jejich funkci správně chápat. Interakce je ovlivněna buněčnými proteiny i mnohými cytokiny. Jedním z faktorů je i TSH a jeho prahová hodnota, která se může u predisponovaných pacientek lišit. Panuje shoda v tom, že u těhotných žen s hodnotou TSH vyšší než 2,5 mIU/l, a zvláště u těch s pozitivitou protilátek je substituce levotyroxinem přínosná. Například Kim a spolupracovníci [23] dospěli ve svém výzkumu k závěru, že v souboru žen se subklinickou hypotyreózou byl implantační úspěch IVF při léčbě 26,9 % vs. 14,9 % při podávání placeba, p = 0,004. Práh TSH pro zahájení substituce byl 2,5 mIU/l. Některé studie uzavírají, že podávání T4 u žen s tyreoidální autoimunitou snižuje počet potratů a předčasných porodů [25], jiné jsou k tomuto závěru rezervované. Z uvedeného lze uzavřít, že významným ovlivňujícícím faktorem při fyziologickém i in vitro otěhotnění i pro průběh gravidity je vliv tyreoidální autoimunity spolu s celkovou imunologickou dispozicí včetně dědičných faktorů. Navíc panuje shoda, že nákladová efektivita svědčí ve prospěch léčby a podávání levotyroxinu i u žen eufunkčních s přítomností protilátek. Včasné vyhledávání těhotných žen s poruchou funkce štítné žlázy je tedy logickým požadavkem.
Těhotenství je v současné době pod zorným úhlem nejen rodiny, ale i některých organizací, společenských vlivů i nových zvyklostí. Kliničtí lékaři by měli omezovat negativní dopad faktorů, které snižují možnost implantace a/nebo vývoje embrya ke zdravému novorozenci, a využívat všech známých informací, jež mohou poskytnout budoucím rodičům a všem zájemcům. V tomto smyslu ČES ČLS JEP doporučuje univerzální screening všech těhotných žen [1,26−29]. K orientaci v celé problematice přispěje přehledná práce z roku 2016, jejímiž autory jsou Springer a kol. [30].
Závěr
Snížená funkce štítné žlázy je v graviditě častá a je diagnostikována u 6−8 % žen v prvním trimestru. Nejčastější příčinou (subklinické) hypotyreózy je chronická lymfocytární tyreoiditida, kterou lze diagnostikovat u dalších 5 % i více žen v době diagnózy ještě eufunkčních. Diagnóza nedostatečné činnosti štítné žlázy v graviditě je založena na vyšetření TSH, pro první trimestr je horní hranice normy 2,5 mIU/l, diagnózu autoimunity opíráme o průkaz pozitivních protilátek proti tyreoidální peroxidáze a horní hranice pro graviditu představuje dvojnásobek normy. Hodnota FT4 se má v graviditě nacházet v normálním pásmu, zvýšené hodnoty podporují diagnózu tyreotoxikózy, hypotyroxinemie s elevací TSH svědčí pro plně rozvinutou hypotyreózu: hypotyroxinemie při TSH v normálním pásmu (tzv. izolovaná hypotyroxinemie) může být důsledkem nedostatku jodu nebo poruchy vazebných bílkovin. O tom, že v graviditě podchycení autoimunitního procesu ve štítné žláze prospěje dalším postupům v těhotenství, svědčí dvě kazuistiky.
Seznam použité literatury
- [2] De Groot L, Abalovich M, Alexander EK, et al. Management of thyroid dysfunction during pregnancy and postpartum. J Clin Endocrinol Metab 2012; 97 (Suppl 8): 2543–2565.
- [3] Springer D, Horáček J, Hauerová D, et al. Poruchy štítné žlázy v těhotenství – souhrn výsledků nezávislých studií. Čes Gynek 2007; 72: 375–381.
- [4] Sarapatkova H, Sarapatka J, Frysak Z. What is the benefit of screening for thyroid function in pregnant women in the detection of newly diagnosed thyropathies? Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2013; 157: 358–362.
- [5] Skřivánek A, Lubušky M, Studnička M, et al. Epidemiologie a management poruch štítné žlázy v těhotenství. Čes Gynek 2013; 78: 62–67.
- [6] Moreno‑Reyes R, Glinoer D, Van Oyen H, Vandevijvere S. High prevalence of thyroid disorders in pregnant women in a mildly iodine‑deficient country: a population‑based study. J Clin Endocrinol Metab 2013; 98: 3694–3701.
- [7] Bliddal S, Boas M, Hilsted L, et al. Thyroid function and autoimmunity in Danish pregnant women after an iodine fortification program and associations with obstetric outcomes. Eur J Endocrinol 2015; 173: 709–718. doi: 10.1530/EJE‑15‑0358.
- [8] Limanova Z, Springer D. Thyreopathy examination during pregnancy‑results of pilot project. Čas Lek Česk 2011; 150: 389–393.
- [9] Saran S, Gupta BS, Philip R, et al. Effect of hypothyroidism on female reproductive hormones. Indian J Endocrinol Metab 2016; 20: 108–113. doi: 10.4103/2230‑8210.172245
- [10] Morreale de Escobar G, Obregon MJ, Escobar del Rey F, et al. Role of thyroid hormone during early brain development. Eur J Endocrinol 2004; 151 (Suppl 3): U25–U37.
- [11] Bernal J. Thyroid hormone regulated genes in cerebral cortex development. J Endocrinol 2017; 232: R83–R97.
- [12] Springer D, Zima T, Limanova Z. Reference intervals in evaluation of maternal thyroid function during the first trimester of pregnancy. Eur J Endocrinol 2009; 160: 791–797.
- [13] Chang DL, Leung AM, Braverman LE, et al. Thyroid testing during pregnancy at an academic Boston area Medical center J Clin Endocrinol Metab 2011; 96: 1452–1456.
- [14] Horacek J, Spitalnikova S, Dlabalova B, et al. Universal screening detects two‑times more thyroid disorders in early pregnancy than targeted high‑risk case finding. Eur J Endocrinol 2010; 163: 645–650.
- [15] Vaidya B, Anthony S, Bilous M, et al. Detection of thyroid dysfunction in early pregnancy: Universal or targeted high risk case finding? J Clin Endocr Metab 2007; 92: 203–207.
- [16] Spyridoula M, Naykky M, Singh O, et al. Subclinical Hypothyroidism in Pregnancy: A Systematic Review and Meta‑Analysis. Thyroid 2016; 26: 580–590.
- [17] van den Boogaard E, Vissenberg R, Land JA, et al. Significance of (sub)clinical thyroid dysfunction and thyroid autoimmunity before conception and in early pregnancy: a systematic review. Hum Reprod Update 2011; 17: 605–619. doi: 10.1093/humupd/dmr024. Epub 2011 May 28.
- [18] Jiskra J. Význam autoimunity u onemocnění štítné žlázy. In: Límanová, Z.: Trendy soudobé endokrinologie. Sv. 2, Štítná žláza. Praha: Galén, 2006; s. 79–108.
- [19] Thangaratinam S, Tan A, Knox E, et al. Association between thyroid autoantibodies and miscarriage and preterm birth: meta‑analysis of evidence. BMJ 2011; 342: d2616.
- [20] Medenica S, Nedeljkovic O, Radojevic N, et al. Thyroid dysfunction and thyroid autoimmunity in euthyroid women in achieving fertility. Eur Rev Med Pharmacol Sci 2015; 19: 977–987.
- [21] Korevar TI, Schalekamp‑Timmermans S, de Rijke YB, et al. Hypothyroxinemia and TPO‑antibody positivity are risk factors for premature delivery: The generation R study. J Clin Endocrinol Metab 2013; 98: 4382–4390.
- [22] He X, Wang P, Wang Z, et al. Thyroid antibodies and risk of preterm delivery: a meta‑analysis of prospective cohort studies. Eur J Endocrinol 2012; 167: 455–464. doi: 10.1530/EJE‑12‑0379. Epub 2012 Jul 23.
- [23] Kwak‑Kim J, Han AR, Gilman‑Sachs A, et al. Current trends of reproductive immunology practices in in vitro fertilization (IVF) – a first world survey using IVF‑Worldwide.com. Am J Reprod Immunol 2013; 69: 12–20.
- [24] van der Spek AH, Flier E, Boelen A. Thyroid hormone metabolism in innate immune cells. J Endocrinol 2017; 232: R7–R81.
- [25] Fox C, Morin S0, Jeong JW, et al. Local and systemic factors and implantation: what is the evidence? Fertil Steril 2016; 105: 873–884.
- [26] Negro R, Schwartz A, Gismondi R, et al. Universal screening versus case finding for detection and treatment of thyroid hormonal dysfunction during pregnancy. J Clin Endocrinol Metab 2010; 95: 1699–1707.
- [27] Bisschop PH. Significance of (sub)clinical thyroid dysfunction and thyroid autoimmunity before conception and in early pregnancy: a systematic review. Hum Reprod Update 2011; 17: 605–619.
- [28] Vila L, Velasco I, Gonzalez S, et al. Controversies in endocrinology: On the need for universal thyroid screening in pregnant women. Eur J Endocrinol 2013; 170: R17–R30.
- [29] Yoshioka W, Amino N, Ide A, et al. Thyroxine treatment may be useful for subclinical hypothyroidism in patients with female infertility. Endocr J 2015; 62: 87–92.
- [30] Springer D, Jiskra J, Límanová Z, et al. Thyroid in Pregnancy: From Physiology to Screening. Crit Rev Clin Lab Sci 2017; DOI: 10.1080/10408363. 2016. 1269309.