Současné postavení olanzapinu v rámci atypických antipsychotik
Olanzapin spolu s amisulpridem, klozapinem a risperidonem patří k relativně nejúčinnějším atypickým antipsychotikům (AP). Široký farmakodynamický profil olanzapinu je předpokladem pro široké indikační spektrum. Je dostupný v různých lékových formách. Vedle schizofrenní poruchy je olanzapin účinný u všech fází bipolární poruchy, spolu s ostatními atypickými AP představuje jednu z možností léčby první volby u mánie a vedle quetiapinu také u bipolární deprese. Společně s aripiprazolem a quetiapinem se olanzapin stává častou augmentační léčbou u farmakorezistentní depresivní poruchy. Dále je používán v terapii úzkostných poruch, a to převážně jako augmentace u nemocných nereagujících na monoterapii. V ČR je perorální forma olanzapinu indikována k léčbě schizofrenie, k léčbě středně těžkých až těžkých manických epizod a k prevenci recidivy u dospělých nemocných s bipolární afektivní poruchou, u kterých byla léčba manické epizody olanzapinem účinná. Injekční forma je indikována ke ztišení agitovanosti u pacientů se schizofrenní nebo manickou epizodou. Dlouhodobě účinkující injekční forma olanzapinu je indikována jako udržovací léčba u dospělých nemocných se schizofrenií stabilizovaných během akutní léčby perorálním olanzapinem. Všechny ostatní indikace jsou u nás v současné době off-label.
Z hlediska snášenlivosti je olanzapin oproti ostatním zástupcům ze skupiny atypických AP nejvíce zatížen nežádoucími metabolickými účinky. Při individuálním přístupu k volbě léčby je třeba pečlivě zvážit jeho výhody a nevýhody pro konkrétního nemocného.
Úvod
Během šedesáti let trvání psychofarmakologické éry bylo postupně vyvinuto a do klinické praxe zavedeno několik desítek antipsychotik (AP). Dělíme je na dvě skupiny, antipsychotika klasická (AP I. generace) a atypická (AP II. generace). Prvním atypickým AP uvedeným na trh byl klozapin (v roce 1969). Od roku 1990 byla na trh postupně zaváděna další atypická AP. Obě skupiny AP se v celkové účinnosti liší jen minimálně, avšak atypická AP jsou lépe snášena a mají poněkud odlišný profil nežádoucích účinků.
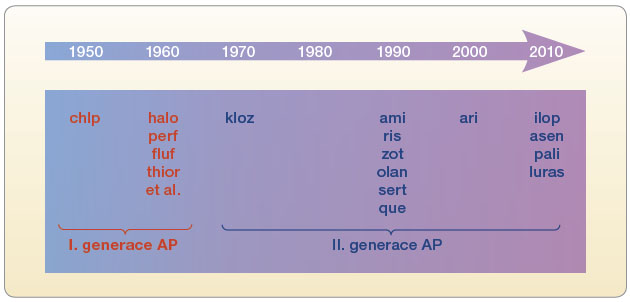 V současné době máme k dispozici třináct zástupců atypických AP, z toho je v České republice dostupných deset: amisulprid, aripiprazol, klozapin, olanzapin, paliperidon, quetiapin, risperidon, sertindol, ziprasidon, zotepin. Teoreticky sem spadá také sulpirid, avšak v oblasti léčby schizofrenní poruchy ho nahradil amisulprid, který má vyšší afinitu a selektivitu k dopaminovým receptorům (obr. 1).
V současné době máme k dispozici třináct zástupců atypických AP, z toho je v České republice dostupných deset: amisulprid, aripiprazol, klozapin, olanzapin, paliperidon, quetiapin, risperidon, sertindol, ziprasidon, zotepin. Teoreticky sem spadá také sulpirid, avšak v oblasti léčby schizofrenní poruchy ho nahradil amisulprid, který má vyšší afinitu a selektivitu k dopaminovým receptorům (obr. 1).
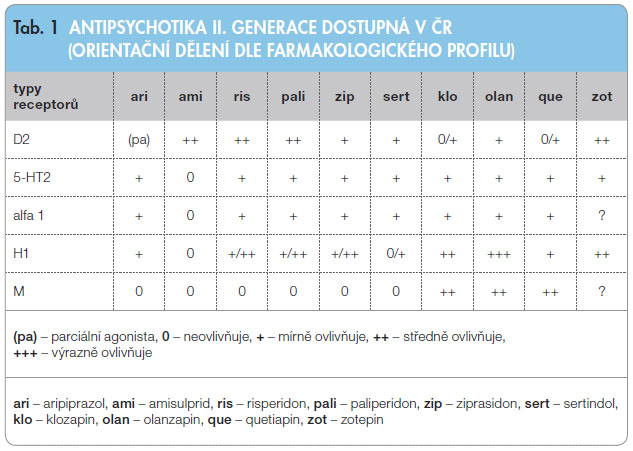 Po klozapinu a risperidonu byl olanzapin dalším atypickým AP, které vstoupilo do klinické praxe. Olanzapin je řazen do skupiny multireceptorových antagonistů (MARTA, Multi-Acting Receptor Targeting Antipsychotics) a jeho široký farmakologický profil je podobný klozapinu. Relativní afinita atypických AP k jednotlivým typům receptorů je znázorněna v tab. 1. S afinitou k jednotlivým ty
Po klozapinu a risperidonu byl olanzapin dalším atypickým AP, které vstoupilo do klinické praxe. Olanzapin je řazen do skupiny multireceptorových antagonistů (MARTA, Multi-Acting Receptor Targeting Antipsychotics) a jeho široký farmakologický profil je podobný klozapinu. Relativní afinita atypických AP k jednotlivým typům receptorů je znázorněna v tab. 1. S afinitou k jednotlivým ty pům receptorů koresponduje výskyt nežádoucích účinků, jak je patrno z tab. 2 [1].
pům receptorů koresponduje výskyt nežádoucích účinků, jak je patrno z tab. 2 [1].
V současné době je zdůrazňováno, že bychom měli preferovat léčbu, jejíž účinnost je prokázána v randomizovaných, dvojitě slepých, placebem nebo standardní léčbou kontrolovaných studiích s dostatečně velkým počtem léčených pacientů. V následujícím textu se soustředíme hlavně na tento typ studií, které jsou zaměřeny na srovnání olanzapinu s dalšími atypickými AP.
Lékové formy olanzapinu
Olanzapin má výhodu v tom, že je dostupný v různých lékových formách – vedle běžné formy tablet také jako tablety rychle rozpustné v ústech, běžná injekční forma a dlouhodobě účinkující injekce (olanzapin pamoát). V klinické praxi je v léčbě agitovanosti spojené se schizofrenní nebo bipolární poruchou relativně často používána kombinace běžné injekční formy olanzapinu s benzodiazepiny. Nicméně tato kombinace může zvláště u nemocných s komorbidním tělesným onemocněním způsobit komplikace s fatálním zakončením [2].
Olanzapin v depotní formě
Prvním atypickým AP ve formě dlouhodobě účinkujících injekcí byl risperidon, následoval paliperidon palmitát a olanzapin pamoát. Výhodou těchto injekcí s dlouhodobým účinkem je zlepšení adherence pacienta k léčbě. Částečná adherence a přerušení či ukončení léčby vedou ve většině případů k relapsu onemocnění.
Základní indikací depotní formy olanzapinu je tedy udržovací léčba u pacientů stabilizovaných perorální formou léčby s rizikem nízké adherence. Při podávání olanzapinu pamoátu není nutné počáteční doplnění léčby perorálním olanzapinem. Nevýhodou je možnost výskytu postinjekčního syndromu (příznaky shodné s předávkováním), který je zjišťován přibližně u 2 % léčených [3].
Olanzapin v léčbě schizofrenie
Základní indikací olanzapinu je léčba schizofrenní poruchy. V léčbě schizofrenie byla jeho účinnost prokázána v řadě randomizovaných, placebem a aktivními komparátory kontrolovaných studií [4]. Dle dostupných metaanalýz je olanzapin (vedle amisulpridu, risperidonu a klozapinu) signifikantně účinnější než klasická AP [5]. Mezi sebou se atypická AP v průměrné účinnosti neliší [6].
První epizody schizofrenie
V léčbě schizofrenie byl olanzapin (vedle risperidonu, quetiapinu a ziprasidonu) úspěšně zkoušen v kontrolovaných studiích. Ve studiích srovnávajících účinnost atypických AP u této populace nemocných byl olanzapin stejně účinný jako risperidon a ziprasidon [7–9].
Určitou výhodu olanzapinu v této indikaci ukazuje často citovaná randomizovaná, kontrolovaná, avšak otevřená studie srovnávající haloperidol s amisulpridem, olanzapinem, quetiapinem a ziprasidonem. Počet nemocných, kteří ve sledovaném období léčbu přerušili z jakýchkoliv důvodů, byl nejvyšší při užívání haloperidolu (72 %) a nejnižší při užívání olanzapinu (33 %). Na této studii se podílela také tři česká centra [10].
Farmakorezistentní schizofrenie
Klozapin je považován za zlatý standard v léčbě farmakorezistentní schizofrenie. Při srovnání účinnosti klozapinu a olanzapinu se ve dvou studiích z poslední doby ukázaly vysoké dávky olanzapinu stejně účinné jako klozapin [11, 12], v jedné studii byl statisticky významně účinnější klozapin [13].
Olanzapin v léčbě afektivních poruch
Bipolární porucha – akutní léčba
Mánie a manická fáze bipolární poruchy
V nedávno publikované metaanalýze zahrnující 68 randomizovaných kontrolovaných studií (n = 16 073) byly srovnávány léky užívané v léčbě akutní mánie. Hlavními výstupy byly změna celkového skóre škál pro hodnocení mánie a počet nemocných, kteří nedokončili třítýdenní léčbu. Bylo zjištěno, že AP byla signifikantně účinnější než stabilizátory nálady. Olanzapin, risperidon a haloperidol představovaly z mnoha hledisek optimální volbu [14].
Depresivní fáze bipolární poruchy (bipolární deprese)
U bipolární deprese je monoterapie olanzapinem vedle podávání quetiapinu jednou z možností první volby [15, 16].
Bipolární porucha – udržovací léčba
Olanzapin byl prvním atypickým AP s prokázanou účinností v udržovací léčbě bipolární poruchy. Byly provedeny studie oproti placebu a lithiu v monoterapii a studie s kombinací olanzapinu se stabilizátory nálady [17–19]. Olanzapin je podobně jako lithium účinnější v prevenci mánie než deprese [20].
Depresivní porucha (unipolární deprese)
Augmentace antidepresiv atypickými AP se stává jednou z nejčastějších léčebných strategií u farmakorezistentní deprese. S augmentací olanzapinem bylo realizováno celkem pět kontrolovaných studií (n = 1000), ve všech byl augmentován pouze fluoxetin. Tento postup byl úspěšný, avšak současně byl také pozorován nárůst hmotnosti a zvýšení hladiny cholesterolu. Kombinace fluoxetinu s olanzapinem byla schválena FDA (Food and Drug Administration) v březnu 2009 pro léčbu farmakorezistentní deprese, následoval aripiprazol indikovaný jako přídatná léčba u pacientů nedostatečně reagujících na standardní antidepresivní léčbu [21]. V České republice je schválen pouze quetiapin XR jako přídatná léčba depresivních epizod při nedostatečné odpovědi na antidepresiva.
Olanzapin v léčbě úzkostných poruch
Obecně se indikace atypických AP rozšiřuje na jiné nozologické jednotky. Dle nedávno publikované americké studie se preskripce AP u úzkostných poruch zvýšila z 10,6 % (1996–1999) na 31,3 % (2004–2007). Nejvyšší nárůst byl zaznamenán u nových pacientů a u pacientů s panickou poruchou [22].
Užití AP v léčbě úzkostných (v předchozí klasifikaci neurotických) poruch má svoji historii. U chronických, závažných neurotických poruch byly používány malé dávky klasických AP, avšak pro riziko rozvoje tardivní dyskineze při podávání i těchto malých dávek se od této léčebné strategie ustoupilo.
Jednotlivá atypická AP mají rozdílný farmakodynamický profil a zřejmě také rozdílný efekt u jednotlivých úzkostných poruch. Doposud bylo pět atypických AP (kromě olanzapinu také risperidon, quetiapin, ziprasidon a aripiprazol) zkoušeno u primárních úzkostných poruch v monoterapii nebo jako augmentace v otevřených i randomizovaných kontrolovaných studiích [23].
Z přehledu o atypických AP v léčbě úzkostných poruch vyplývá, že olanzapin se nejčastěji ocitá na úrovni třetího, respektive čtvrtého kroku, a to převážně jako augmentace. Obecně lze říci, že nemocní, kterým jsou podávána atypická AP včetně olanzapinu, přerušují tuto léčbu častěji ve srovnání s pacienty, kteří dostávají jinou medikaci. Z nežádoucích účinků je problémem somnolence a přírůstek hmotnosti. Doposud provedené studie s atypickými AP v této indikaci jsou zatíženy rovněž metodickými problémy (různý stupeň farmakorezistence, různé hodnocení efektu léčby). Výhodou atypických AP je, že na ně nevzniká závislost a že mají rychlý nástup účinku [24].
Další možnosti použití olanzapinu
Nedávno byl publikován přehled a metaanalýza randomizovaných, placebem nebo aktivní látkou kontrolovaných studií atypických AP v off-label indikacích. Olanzapin, aripiprazol a risperidon byly signifikantně účinnější než placebo u behaviorálních a psychologických symptomů demence, quetiapin u generalizované úzkostné poruchy a risperidon u obsedantně-kompulzivní poruchy. Podávání atypických AP u starší populace s demencí je spojeno s cerebrovaskulárními komplikacemi a vyšší mortalitou. Nebyla nalezena statistická významnost v účinnosti léčby mentální anorexie nebo specifických poruch osobnosti [25].
Snášenlivost olanzapinu
Nemocní trpící schizofrenií mají oproti zdravým jedincům vyšší pravděpodobnost výskytu nadváhy a obezity. V kombinaci s ostatními rizikovými faktory (kouření, snížená tělesná aktivita, diabetes mellitus, hyperlipidemie) jsou ohroženi také vyšším rizikem výskytu nežádoucích metabolických účinků s následným vzestupem kardiovaskulární morbidity a mortality [26].
Z atypických AP je olanzapin a klozapin nejvíce spojován s přírůstkem hmotnosti a rozvojem nežádoucích metabolických účinků (dyslipidemie, rozvoj diabetu 2. typu) [27]. U olanzapinu i klozapinu byl prokázán vztah mezi metabolickými nežádoucími účinky a jejich plazmatickými hladinami [28]. Diabetes mellitus je obyčejně spojen s přírůstkem hmotnosti, spojení však není univerzální a inzulinová rezistence byla prokázána jak při léčbě olanzapinem, tak při léčbě klozapinem i bez přírůstku hmotnosti.
Olanzapin podávaný v terapeutických dávkách obyčejně nevede, na rozdíl od amisulpridu a risperidonu, k extrapyramidovým příznakům [29]. Dále také, vedle quetiapinu a klozapinu, není spojován s hyperprolaktinemií [6].
Současné trendy kladou důraz na léčbu individualizovanou. Při volbě optimální terapie pro konkrétního nemocného vychází lékař ze svých znalostí, zkušeností a detailních informací o nemocném. Vzhledem k tomu, že v účinnosti se jednotlivá atypická AP významně neliší, vycházíme hlavně z individuální náchylnosti k nežádoucím účinkům [30].
Užití olanzapinu mimo schválené indikace
V ČR je perorální forma olanzapinu indikována k léčbě schizofrenie, k léčbě středně těžkých až těžkých manických epizod a k prevenci recidivy u dospělých nemocných s bipolární afektivní poruchou, u kterých byla léčba manické epizody olanzapinem účinná. Injekční forma je indikována ke ztišení agitovanosti u pacientů se schizofrenní nebo manickou epizodou a dlouhodobě účinkující injekční forma olanzapinu je indikována jako udržovací léčba u dospělých nemocných se schizofrenií stabilizovaných během akutní léčby perorálním olanzapinem.
Všechny ostatní indikace jsou u nás v současné době off-label. Pro naši klinickou praxi by nepochybně bylo přínosné rozšíření indikací na depresivní fázi bipolární poruchy a farmakorezistentní unipolární depresi. Olanzapin je zde používán a máme i dostatek důkazů o jeho účinnosti. Proto je uváděn i v českých doporučených postupech léčby psychických poruch [31]. Údaje o účinnosti a bezpečnosti, hlavně při dlouhodobém podávání olanzapinu v těchto indikacích, však zatím chybějí.
Závěr
Olanzapin spolu s amisulpridem, klozapinem a risperidonem patří k relativně nejúčinnějším atypickým AP. Je to zástupce skupiny s širokým farmakodynamickým profilem. Pro svoje vlastnosti je velmi často používán jako první volba v registrovaných indikacích, na rozdíl od klozapinu, při jehož podávání je nutné monitorování krevního obrazu. Olanzapin je jediným atypickým AP považovaným v monoterapii za jednu z možností první volby při léčbě bipolární poruchy, a to jak v léčbě akutní, tak i preventivní. Na druhou stranu je však léčba olanzapinem nejvíce zatížena nežádoucími metabolickými účinky. Při individuálním přístupu vždy hodnotíme náchylnost konkrétního nemocného k nežádoucím účinkům, protože snášenlivost a bezpečnost je základním kritériem volby AP.
Práce je podpořena projektem CEITEC (CZ.1.05/1.1.00/02.0068) z Evropského fondu regionálního rozvoje.
Seznam použité literatury
- [1] Correll CU. From receptor pharmacology to improved outcomes in individualising the selection, dosing and switching of antipsychotics. Eur Psychiatry 2010; suppl 2: S12–21.
- [2] Marder SR, Sorsaburu S, Dunayevich E, et al. Case reports of postmarketing adverse event experiences with olanzapine intramuscular treatment in patients with agitation. J Clin Psychiatry 2010; 71: 433–441.
- [3] Fleischhacker WW. Second-generation antipsychotic long-acting injections. Systematic review Br J Psychiatry 2009; 195: 29–36.
- [4] Duggan L, Fenton M, Rathbone J, et al. Olanzapine for schizophrenia. Cochrane Database Syst Rev 2005; CD001359.
- [5] Leucht S, Corves C, Arbter D, et al. Second--generation versus first-generation antipsychotic drugs for schizophrenia: a meta-analysis. Lancet 2009a; 373: 31–43.
- [6] Leucht S, Komossa K, Rummel-Kluge C, et al. A meta-analysis of head-to-head comparisons of second generation antipsychotics in the treatment of schizophrenia. Am J Psychiatry 2009b; 166: 152–163.
- [7] Robinson DG, Woerner MG, Napolitano B, et al. Randomized comparison of olanazpine versus risperidone for the treatment of first-episode schizophrenia: 4-month outcomes. Am J Psychiatry 2006; 163: 2096–2102.
- [8] Cuesta MJ, Jalón EG, Campos MS, Peralta V. Effectiveness of olanzapine and risperidone of first-episode psychosis. Br J Psychiatry 2009; 194: 439–445.
- [9] Li YM, Zhao JP, Ou JJ, Wu RR. Efficacy and tolerability of ziprasidone vs. olanzapine in naive first-episode schizophrenia: A 6-weeks, randomized, open-label, flexible-dose study. Pharmacopsychiatry 2012; 45: 177–181.
- [10] Kahn RS, Fleischhacker WW, Boter H, et al. Effectiveness of antipsychotic drugs in first-episode schizophrenia and schizophreniform disorder. An open randomised clinical Trial. Lancet 2008; 371: 1085–1097.
- [11] Bitter I, Dossenbach MR, Brook S, et al. Olanzapine versus clozapine in treatment-resistant or treatment-intolerant schizophrenia. Prog Neuropsychopharmacol Biol Psychiatry 2004; 28: 173–180.
- [12] Meltzer HY, Bobo WV, Ray A, et al. A randomized, double-blind comparison of clozapine and high-dose olanzapine in treatment-resistant patients with schizophrenia. J Clin Psychiatry 2008; 69: 274–285.
- [13] Kumra S, Kranzler H, Gerbino-Rosen G, et al. Clozapine and „high-dose“ olanzapine in refractory early-onset. Biol Psychiatry 2008; 63: 524–529.
- [14] Cipriani A, Barbui C, Salanti G, et al. Comparative efficacy and acceptability of antimanic drugs in acute mania: a multiple-treatments meta-analysis. Lancet 2011; 378: 1306–1315.
- [15] Bauer M, Ritter P, Grunze H, Pfenning A. Treatment option for acute depression in bipolar disorder. Bipolar Disorders 2012; 14 (Suppl 2): 37–50.
- [16] Tohen M, Vieta E, Calabrese J, et al. Efficacy of olanzapine and olanzapine-fluoxetine combination in bipolar I depression. Arch Gen Psychiatry 2003; 60: 1079–1088.
- [17] Tohen M, Calabrese JE, Sachs GS, et al. Randomized, placebo-controlled trial of olanzapine as maintenance therapy in patients with bipolar I disorder responding to acute treatment with olanzapine. Am J Psychiatry 2006; 163: 247–256.
- [18] Tohen M, Greil W, Calabrese JR, et al. Olanzapine versus lithium in the maintenance treatment of bipolar disorder. A 12-month, randomized, double-blind, controlled clinical trial. Am J Psychiatry 2005; 162: 1281–1290.
- [19] Tohen M, Chengappa KNR, Suppes T, et al. Relapse preventive in bipolar I disorder: 18-month comparison of olanzapine plus mood stabilizer v. mood stabilizer alone. Br J Psychiatry 2004; 184: 337–345.
- [20] Gitlin M, Frye MA. Maintenance therapies in bipolar disorders. Bipolar Disorders 2012; 14 (Suppl 2): 51–65.
- [21] Nelson JC, Papakostas GI. Atypical antipsychotic augmentation in major depressive disorders: a meta-analysis of placebo-controlled randomized trials. Am J Psychiatry 2009; 166: 980–991.
- [22] Comer JS, Mojtabai R, Olfson M. National trends in the antipsychotic treatment of psychiatric outpatients with anxiety disorders. Am J Psychiatry 2011; 168: 1057–1065.
- [23] Pies R. Should psychiatrists use atypical antipsychotics to treat nonpsychotic anxiety. Psychiatry 2009; 6: 29–37.
- [24] Vulink NC, Figee M, Denys D. Review of atypical antipsychotics in anxiety. Eur Neuropsychopharmacol 2011; 21: 429–449.
- [25] Maher AR, Maglione M, Bagley S, et al. Efficacy and comparative effectiveness of atypical antipsychotic medication for off-label uses in adults: a systematic review and meta-analysis. JAMA 2011; 306: 1359–1369.
- [26] Newcomer JW, Hennekens CH. Severe mental illness and risk of cardiovascular disease. JAMA 2007; 298: 1794–1796.
- [27] Rummel-Kluge C, Komossa K, Schwarz S, et al. Head-to-head comparison of metabolic side effects of second generation antipsychotics in the treatment of schizophrenia: a systematic review and meta-analysis. Schizophr Res 2010; 123: 225–233.
- [28] Simon V, van Winkel R, De Hert M. Are weight gain and metabolic side effects of atypical antipsychotic dose dependent? A literature review. J Clin Psychiatry 2009; 70: 1041–1050.
- [29] Correll CU, Leucht S, Kane JM. Lower risk for tardive dyskinesia associated with second generation antipsychotics: a systematic review of 1-year studies. Am J Psychiatry 2004; 161: 414–425.
- [30] Češková E. Schizofrenie a její léčba. 3. vyd. Praha, Maxdorf-Jessenius, 2012.
- [31] Češková E, Doubek P, Praško J. Bipolární afektivní porucha. In: Doporučené postupy psychiatrické péče III. (Raboch J, Anders M, Hellerová P, Uhlíková P, eds.) Tribun EU; 2010: 124–140.