Duální bronchodilatace Potřebujeme inhalační kortikosteroidy pro pacienty s CHOPN bez exacerbací?
Základním pilířem současné paušální léčby chronické obstrukční plicní nemoci (CHOPN) jsou bezpochyby inhalační bronchodilatancia s dlouhodobým účinkem (LAMA a/nebo LABA, respektive U-LAMA a/nebo U-LABA), nejlépe ve vzájemné kombinaci. S příchodem nové duální fixní bronchodilatace U-LABA/LAMA je od května 2014 možné pacientům nabídnout lepší kontrolu jejich příznaků, zlepšení plicních funkcí, lepší toleranci zátěže a kvalitu života bez významných nežádoucích účinků této terapie. Článek shrnuje výsledky studie ILLUMINATE, která porovnávala duální fixní kombinaci (indakaterol a glykopyrronium) s fixní kombinací (inhalační kortikosteroidy – IKS – a LABA) u pacientů s CHOPN, hodnocenou podle kritérií GOLD jako stadium II–III bez exacerbací, a řeší otázku, zda potřebujeme IKS u neexacerbujících pacientů s CHOPN.
Úvod
Paušální léčba chronické obstrukční plicní nemoci (CHOPN) je v České republice indikována u všech nemocných bez rozdílu fenotypu. Zahrnuje postupy farmakologické (převážně inhalační bronchodilatační léčba a očkování) i nefarmakologické (pohybová aktivita, pulmonální rehabilitace, edukace a trénink inhalačních technik). Zcela asymptomatičtí jedinci s lehkou bronchiální obstrukcí nemají prokázán reálný přínos terapie, a proto u nich není žádná léčba doporučována – s výjimkou intervence směřující proti inhalačním rizikům.
Základem farmakologické paušální léčby stabilní CHOPN u symptomatických pacientů jsou inhalační bronchodilatancia. Jejich cílem je symptomatická úleva zaměřená proti pocitu dušnosti, omezené toleranci zátěže a zhoršené kvalitě života. Většina z nich má prokázán i příznivý vliv na redukci akutních exacerbací [1].
Kombinace obou typů bronchodilatancií (ve formě dlouhodobě či krátkodobě působících přípravků) přináší nemocným výraznější prospěch než prosté zvyšování dávek jednoho typu léku. Krátkodobě působící inhalační medikace (β2-agonisté s krátkodobým účinkem neboli SABA – salbutamol, terbutalin, fenoterol – a inhalační anticholinergika s krátkodobým účinkem neboli SAMA – ipratropium) je určena pouze jako úlevová léčba, případně jako hlavní léčba u oligosymptomatických osob. Mezinárodní i naše doporučení preferují u symptomatických pacientů podání inhalačních dlouhodobě působících, případně ultradlouhodobě (U-) působících farmak (LAMA, dlouhodobě působící anticholinergika, a/nebo LABA, dlouhodobě působící β2-agonisté, respektive U-LAMA a/nebo U-LABA) [2].
Pro nemocné s častým výskytem exacerbací je vhodné do léčby zahrnout podávání kombinace LABA s inhalačním kortikosteroidem (IKS). Druhým fenotypem se zřejmým přínosem kombinační léčby (LABA + IKS) je překryv CHOPN s průduškovým astmatem – kombinace LABA/IKS je zde léčbou první volby. U pacientů se současnou přítomností bronchitického fenotypu spolu s fenotypem častých exacerbací se v případě poklesu FEV1 (forced expiratory volume, usilovný výdechový objem za 1 s) pod 50 % náležitých hodnot (n. h.) ukazuje jako jasně přínosná perorální léčba roflumilastem – selektivním inhibitorem fosfodiesterázy 4. Roflumilast redukuje výskyt středních a těžkých exacerbací a současně výhradně pomocí svého protizánětlivého působení zlepšuje funkční parametry [2].
Studie ILLUMINATE
Studie ILLUMINATE porovnávala účinek nové duální fixní bronchodilatace U-LABA a LAMA (indakaterol/glykopyrronium) s fixní kombinací LABA/IKS (salmeterol/flutikason) u pacientů se středně těžkou až těžkou![Obr. 1 Design studie ILLUMINATE; podle [3] – Vogelmeier, et al., 2013.](https://www.remedia.cz/photo-a-29677---.jpg) CHOPN bez rizika exacerbací. Jednalo se o 26týdenní multicentrickou, randomizovanou, dvojitě zaslepenou a dvojitě maskovanou studii v paralelních skupinách, která zahrnovala pacienty se středně těžkou až těžkou CHOPN stadia II a III dle GOLD (Global Initiative for Chronic Obstructive Lung Disease) 2009 (obr. 1) [3].
CHOPN bez rizika exacerbací. Jednalo se o 26týdenní multicentrickou, randomizovanou, dvojitě zaslepenou a dvojitě maskovanou studii v paralelních skupinách, která zahrnovala pacienty se středně těžkou až těžkou CHOPN stadia II a III dle GOLD (Global Initiative for Chronic Obstructive Lung Disease) 2009 (obr. 1) [3].
Do studie byli zařazeni pacienti ve věku 40 a více let s anamnézou kouření (≥ 10 balíčkoroků), s postbronchodilatačním FEV1 v rozmezí 40–80 % n. h. a postbronchodilatačním poměrem FEV1 k FVC (forced vital capacity, usilovná vitální kapacita) < 0,70. Pacienti s anamnézou exacerbace CHOPN vyžadující léčbu antibiotiky, systémovými kortikosteroidy nebo hospitalizovaní v předchozím roce do studie zařazeni nebyli. Pacienti byli randomizováni do dvou léčebných ramen. První skupina dostávala QVA149, fixní kombinaci indakaterol/glykopyrronium v dávkách 110 μg/50 μg jednou denně pomocí inhalátoru Breezhaler®, a druhá SFC – salmeterol/flutikason 50 μg/500 μg dvakrát denně pomocí inhalátoru Accuhaler®. Studie byla dvojitě maskovaná, tedy obě skupiny pacientů také dostávaly placebo podávané formou Breezhaleru® nebo Accuhaleru®. Během léčebné periody studie mohli pacienti v případě potřeby užívat salbutamol jako úlevovou medikaci.
Primárním cílem studie bylo prokázat superioritu QVA149 nad SFC pro standardizovanou plochu pod křivkou od 0 do 12 hodin po podání léku pro FEV1 (FEV1 AUC0-12h) ve 26. týdnu. Sekundární cíle studie zahrnovaly trough FEV1 (hodnota měřená před podáním další dávky), vrcholové FEV1, FVC AUC0-12h, vrcholové FVC, trough FVC, sériovou spirometrii, index přechodné dušnosti (TDI), celkové skóre SGRQ (dotazník nemocnice Sv. Jiří), potřebu úlevové medikace a přítomnost symptomů (denně hlášených pacienty). Bezpečnost byla sledována po celou dobu studie.
Výsledky studie ILLUMINATE
Celkem bylo randomizováno 523 pacientů (QVA149: n = 259; SFC: n = 264) a 432 pacientů dokončilo studii (83 % ve skupině QVA149 a 82,2 % ve skupině SFC). Výchozí charakteristiky pacientů v obou skupinách byly podobné, průměrná hodnota postbronchodilatační FEV1 byla 60,2 % a průměrná hodnota FEV1/FVC 50,1 %. Přestože pro pacienty zařazené do studie ne![Graf 1 Průměrné hodnoty plochy pod křivkou usilovného vteřinového výdechu; podle [3] – Vogelmeier, et al., 2013. FEV1 AUC0-12h – plocha pod křivkou usilovného vteřinového výdechu 0–12 hodin po podání léku; QVA149 – indakaterol/glykopyrronium 110/50 µg 1krát denně; SFC – salmeterol/flutikason 50/500 µg 2krát denně](https://www.remedia.cz/photo-a-29678---.jpg) ní léčba pomocí IKS doporučena (stadium II a III bez exacerbací), bylo před vstupem do studie léčeno pomocí IKS více než 30 % těchto nemocných. Ve 26. týdnu byla FEV1 AUC0-12h signifikantně vyšší pro skupinu QVA149 v porovnání se skupinou SFC (graf 1), a to se signifikantním a klinicky významným léčebným rozdílem 138 ml (p < 0,001). Analýza podskupin dle věku, pohlaví, statusu kouření, závažnosti CHOPN a léčby IKS před vstupem do studie prokázala, že tyto výsledky byly podobné ve všech podskupinách. Hodnota trough FEV1 (měřená před podáním další dávky) byla signifikantně vyšší pro skupinu QVA149 ve srovnání se skupinou SFC ve 12. i 26. týdnu s léčebnými rozdíly 92 ml a 103 ml (p < 0,001 pro obě hodnoty). Také hodnota vrcholového FEV1 byla signifikantně vyšší pro pacienty léčené QVA149 v porovnání s léčbou SFC, ve 12. týdnu o 145 ml a ve 26. týdnu o 155 ml (p < 0,001 pro obě hodnoty).
ní léčba pomocí IKS doporučena (stadium II a III bez exacerbací), bylo před vstupem do studie léčeno pomocí IKS více než 30 % těchto nemocných. Ve 26. týdnu byla FEV1 AUC0-12h signifikantně vyšší pro skupinu QVA149 v porovnání se skupinou SFC (graf 1), a to se signifikantním a klinicky významným léčebným rozdílem 138 ml (p < 0,001). Analýza podskupin dle věku, pohlaví, statusu kouření, závažnosti CHOPN a léčby IKS před vstupem do studie prokázala, že tyto výsledky byly podobné ve všech podskupinách. Hodnota trough FEV1 (měřená před podáním další dávky) byla signifikantně vyšší pro skupinu QVA149 ve srovnání se skupinou SFC ve 12. i 26. týdnu s léčebnými rozdíly 92 ml a 103 ml (p < 0,001 pro obě hodnoty). Také hodnota vrcholového FEV1 byla signifikantně vyšší pro pacienty léčené QVA149 v porovnání s léčbou SFC, ve 12. týdnu o 145 ml a ve 26. týdnu o 155 ml (p < 0,001 pro obě hodnoty).
Kombinace QVA149 prokázala rychlý nástup bronchodilatačního účinku první den i 12. a 26. týden léčby se signifikantně vyššími hodnotami FEV1 5 a 30 minut po podání v porovnání se SFC. První den představoval léčebný rozdíl ve prospěch QVA149 5 a 30 minut po podání 81 ml a 75 ml (p < 0,001), 12. týden 129 ml a 157 ml (p < 0,001) a 26. týden 150 ml a 161 ml (p < 0,001).
Dušnost, která byla ve studii hodnocena pomocí TDI, byla signifikantně zmírněna u pacientů léčených QVA149 v porovnání se SFC, s léčebným rozdílem mezi těmito dvěma aktivními rameny 0,76 (p = 0,031). Počet pacientů (vyjádřený v procentech), kteří dosáhli zlepšení TDI o více než jeden bod (klinicky významné zlepšení), byl signifikantně vyšší pro skupinu QVA149 ve srovnání se skupinou SFC (67,5 % vs. 56,8 %, p = 0,046).
Zlepšení celkového zdravotního stavu hodnocené pomocí SGRQ skóre bylo srovnatelné pro obě skupiny pacientů. Potřeba úlevové medikace byla u pacientů léčených QVA149 signifikantně snížená oproti pacientům léčeným SFC ve 26. týdnu (p = 0,019), ale ne ve 12. týdnu.
Celková incidence nežádoucích příhod ve studii byla pro QVA149 a SFC podobná. Zhoršení CHOPN a nazofaringitida byly zaznamenány u více než 10 % pacientů v obou skupinách (tab. 1). Léčba flutikasonem je spojena se zvýšeným rizikem pneumonie. 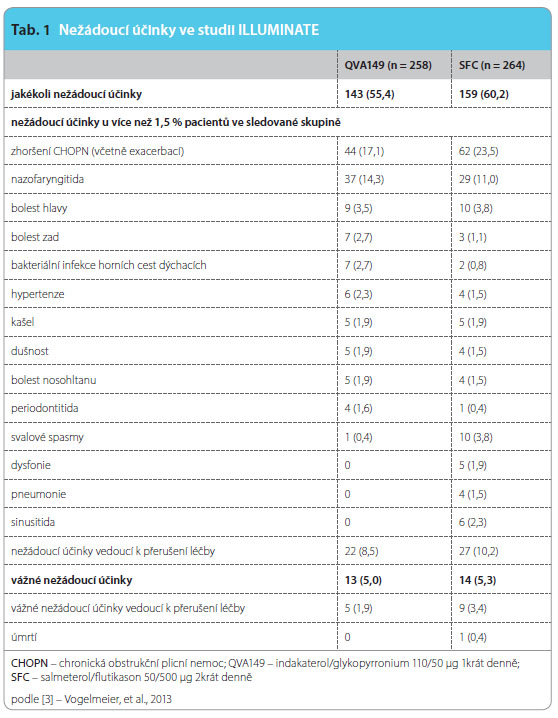 V této studii byla pneumonie hlášena pouze ve skupině léčené SFC, a to ve 4 případech (1,5 %). Nežádoucí příhody vedoucí k ukončení studijní léčby se častěji vyskytovaly ve skupině SFC v porovnání s QVA149 [3].Studie ILLUMINATE prokázala, že QVA149 navozuje signifikantně výraznější zlepšení plicních funkcí u pacientů se středně těžkou až těžkou CHOPN bez exacerbace v předchozím roce v porovnání se SFC. Také dochází ke zlepšení důležitých pacienty hlášených výsledků, jako je dušnost a potřeba úlevové medikace. Naopak kvalita života je zlepšená srovnatelně mezi oběma skupinami. Bezpečnost obou medikací je akceptovatelná a četnost nežádoucích příhod je mezi skupinami srovnatelná [3].
V této studii byla pneumonie hlášena pouze ve skupině léčené SFC, a to ve 4 případech (1,5 %). Nežádoucí příhody vedoucí k ukončení studijní léčby se častěji vyskytovaly ve skupině SFC v porovnání s QVA149 [3].Studie ILLUMINATE prokázala, že QVA149 navozuje signifikantně výraznější zlepšení plicních funkcí u pacientů se středně těžkou až těžkou CHOPN bez exacerbace v předchozím roce v porovnání se SFC. Také dochází ke zlepšení důležitých pacienty hlášených výsledků, jako je dušnost a potřeba úlevové medikace. Naopak kvalita života je zlepšená srovnatelně mezi oběma skupinami. Bezpečnost obou medikací je akceptovatelná a četnost nežádoucích příhod je mezi skupinami srovnatelná [3].
Riziko podávání IKS u pacientů s CHOPN
IKS, které jsou lékem první volby u pacientů s astmatem, mají u nemocných s CHOPN menší terapeutický efekt a pro pacienty předsta
![Graf 2 Vliv léčby inhalačními kortikosteroidy na hospitalizace pro pneumonie; podle [4] – Ernst, et al., 2007. Všechny dávky IKS byly převedeny na ekvivalenty flutikasonu a rozděleny na vysoké (flutikason > 1000 µg/den), středně vysoké (flutikason 500–999 µg/den) a nízké (flutikason < 500 µg/den). IKS – inhalační kortikosteroidy](https://www.remedia.cz/photo-a-29680---.jpg) vují zvýšené riziko nežádoucích účinků. Pacienti s CHOPN jsou ohroženi mimo jiné rozvojem pneumonie, což může být dále potencováno léčbou pomocí IKS. Studie Ernsta z roku 2007 [4] prokázala, že léčba IKS byla asociována se 70% nárůstem incidence hospitalizací pro pneumonii. Riziko rostlo se zvyšující se dávkou IKS, kdy při podávání flutikasonu v dávce 1000 μg/den (nebo ekvivalentní dávky IKS) došlo k více než zdvojnásobení rizika hospitalizace pro pneumonii (graf 2). Ve studii TORCH byla pneumonie zaznamenána u 19,6 % a 18,3 % pacientů v léčebných ramenech obsahujících flutikason v porovnání s 13,3 % při léčbě salmeterolem a 12,3 % při podávání placeba [5].
vují zvýšené riziko nežádoucích účinků. Pacienti s CHOPN jsou ohroženi mimo jiné rozvojem pneumonie, což může být dále potencováno léčbou pomocí IKS. Studie Ernsta z roku 2007 [4] prokázala, že léčba IKS byla asociována se 70% nárůstem incidence hospitalizací pro pneumonii. Riziko rostlo se zvyšující se dávkou IKS, kdy při podávání flutikasonu v dávce 1000 μg/den (nebo ekvivalentní dávky IKS) došlo k více než zdvojnásobení rizika hospitalizace pro pneumonii (graf 2). Ve studii TORCH byla pneumonie zaznamenána u 19,6 % a 18,3 % pacientů v léčebných ramenech obsahujících flutikason v porovnání s 13,3 % při léčbě salmeterolem a 12,3 % při podávání placeba [5].Závěr
Optimální léčba nemocných s CHOPN vyžaduje individualizovaný a multidisciplinární přístup zaměřený na pacientovy symptomy, potřeby a přání. Hlavními složkami terapie jsou eliminace rizikových faktorů, paušální terapie zaměřená na redukci symptomů a dopadů onemocnění spolu s intervencí klinicky relevantních komorbidit a cílená fenotypická léčba s případnou terapií respiračního selhávání. Potřebujeme tedy IKS pro neexacerbující pacienty? IKS mají u pacientů s CHOPN omezenou účinnost, dle doporučení by měly být ponechány pouze pro těžké pacienty s častými exacerbacemi, tedy dle českých doporučení pro fenotypy častých exacerbací a při překryvu CHOPN a astmatu. Pro správné stanovení léčby CHOPN je klíčová správná diagnóza a odlišení od astmatu. I přes doporučení jsou IKS podávány lehčím pacientům, což dokazuje právě zmíněná studie ILLUMINATE, kde více než 30 % pacientů s FEV1 40–80 % n. h. a bez exacerbací bylo před vstupem do studie léčeno pomocí IKS [3].
Studie ILLUMINATE jasně ukazuje, že pacienti bez rizika exacerbací mají větší přínos z léčby fixní duální bronchodilatací indakaterol/glykopyrronium – především ve zlepšení plicních funkcí – v porovnání s léčbou kombinací salmeterol/flutikason [3].S příchodem nové fixní duální bronchodilatace U-LABA/LAMA indakaterol/glykopyrronium 110/50 μg se nabízí nová léčebná možnost pro pacienty s CHOPN, která je součástí paušální léčby všech symptomatických pacientů s CHOPN bez rozdílu fenotypu, a to od května 2014 i v České republice.
Kombinace IKS/LABA bychom skutečně měli ponechat pouze pro dva fenotypy, a to pro pacienty s častými exacerbacemi a/nebo pro fenotyp překryvu CHOPN a astmatu [6]. Toto je potřeba si uvědomit, protože reálná praxe je zatím někde jinde.
Seznam použité literatury
- [1] Koblížek V, Chlumský J, Zindr V, et al. CHOPN Doporučený postup ČPFS pro diagnostiku a léčbu chronické obstrukční plicní nemoci. Maxdorf Jessenius 2013.
- [2] Global Initiative for Chronic Obstructive Lung Disease. Global strategy for the diagnosis, management and prevention of chronic obstructive pulmonary disease NHLBI/WHO Workshop Report. Updated 2014. Available from: http://www.goldcopd.org
- [3] Vogelmeier CF, Bateman ED, Pallante J, et al. Efficacy and safety of once-daily QVA149 compared with twice-daily salmeterol–fluticasone in patients with chronic obstructive pulmonary disease (ILLUMINATE): a randomised, double-blind, parallel group study. Respir Med 2013; 1: 51–60.
- [4] Ernst P, Gonzalez AV, Brassard P, Suissa S. Inhaled Corticosteroid Use in Chronic Obstructive Pulmonary Disease and the Risk of Hospitalization for Pneumonia. Am J Respir Crit Care Med 2007; 176: 162–166.
- [5] Calverley PMA, Anderson JA, Celli B, et al. Salmeterol and Fluticasone Propionate and Survival in Chronic Obstructive Pulmonary Disease. N Engl J Med 2007; 356: 775–789.
- [6] Pauk N. Fenotyp překryvu CHOPN s astmatem (ACOS). Farmakoterapie 2014; 10: 54–60.