Infekce vyvolané meningokoky a možnosti jejich prevence
Souhrn:
Průběh infekce vyvolané meningokoky může kolísat od bezpříznakového nosičství až po dramatický obraz meningokokové meningitidy a sepse, která je stále spojena s vysokou úmrtností i přes podání rychlé a adekvátní léčby. Přestože počet invazivních meningokokových onemocnění v České republice dosahuje jen několika desítek za rok, jde o závažný problém, neboť úmrtí dítěte či mladého člověka, kteří jsou infekcemi postiženi nejčastěji, je vždy alarmující. Článek je věnován kromě základní charakteristiky onemocnění především možnostem prevence pomocí očkovacích látek.
Key words: meningococcal infection – carriership – Neisseria meningitidis – prevention – vaccination.
Summary:
The course of meningococcal infection may vary from symptom‑free to dramatic infection and sepsis, which is always connected with high mortality, often despite quick and adequate treatment. Even though cases of invasive meningococcal infection in the Czech Republic number only a few dozen per year, it remains a serious problem, as the death of a child or young person — those most often infected with the disease — is always alarming. Beside describing the basic characteristics of the disease, this article deals primarily with the possibility of prevention via vaccination.
Etiologie
Vyvolavatelem meningokokových infekcí je gramnegativní diplokok Neisseria meningitidis, který se vyskytuje ve 13 séroskupinách. Do séroskupin jsou meningokoky zařazovány podle antigenních vlastností polysacharidového pouzdra. U některých meningokoků však nelze antigenní skupinu zjistit. Označují se jako polyaglutinabilní, jsou zodpovědné spíše za lehčí onemocnění respiračního typu a bývají zachycovány často také u zdravých nosičů. Těch je v populaci kolem 10 % [1]. Svému nosiči meningokok nepůsobí žádné potíže.
Za 80 % onemocnění, která jsou označována jako invazivní meningokoková onemocnění, jsou zodpovědné sérotypy skupiny A, B, C, W, Y. Séroskupiny A, B a C vyvolávají 90 % invazivních onemocnění. Zbývajících 10 % je spojováno s typy W a Y [2]. Na území České republiky v současné době převládá séroskupina B, méně se vyskytuje séroskupina C. Ostatní séroskupiny jsou zachycovány jen výjimečně. V roce 2016 bylo hlášeno 47 onemocnění [3], z nichž bylo 24 vyvoláno séroskupinou B, 10 séroskupinou C. Zbylá onemocnění jsou podnícena sérotypy skupin Y, W nebo nezařazenými sérotypy (předběžné údaje Národní referenční laboratoře pro meningokokové nákazy, MUDr. Pavla Křížová, CSc.).
V některých oblastech světa jsou však vyvolavateli těchto infekcí menigokoky jiných skupin. Zde mohou být zdrojem i epidemických výskytů. Meningokoky séroskupiny A se uplatňovaly především v Africe (epidemické výskyty zejména v oblasti rovníkové Afriky – tzv. oblasti meningitis belt), nyní v těchto oblastech převažuje séroskupina W. Také Turecko hlásí tuto séroskupinu jako příčinu více než 50 % onemocnění. V Číně zůstávají na prvním místě meningokoky séroskupiny A. Typ Y je vyvolavatelem například pneumonií. Ve vyspělých zemích je incidence meningokokových onemocnění uváděna v rozmezí 0,9–1,5 případu na 100 000 osob; v zemích s nízkým standardem však tento poměr představuje až 1 000 meningokokových onemocnění na 100 000 obyvatel [4]. Znalost vyvolavatelů v jednotlivých regionech je důležitá pro zvážení vakcinace při cestování do těchto oblastí. Nelze podcenit ani potenciální zdroj u osob přijíždějících do Evropy z oblasti Afriky a Asie.
Epidemiologie
K nákaze dochází vzdušnou cestou. Zdrojem může být nemocná osoba či zdravý nosič. Meningokoky běžně osidlují horní část respiračního ústrojí. Meningokové infekce postihují pouze člověka. U zvířat se nevyskytují. K rizikovým skupinám patří děti ve věku 2–6 let a adolescenti, ale onemocnění může propuknout v kterémkoliv věku. I na území České republiky byla zaznamenána v roce 2016 malá epidemie vyvolaná N. meningitidis skupiny B u mužů ve věku mezi 28–57 lety [5]. Na vznik onemocnění a jeho tíži mají vliv jak faktory endogenní, tak exogenní. Z vnějších faktorů jde o stav prostředí, jako jsou nízká vlhkost a prašnost, zakouřené prostředí, velká koncentrace osob. Průběh onemocnění je ale ovlivněn i genetickou výbavou postiženého, neboť je známo, že existuje genetický polymorfismus receptorů, které jsou odpovědné za vazbu lipopolysacharidů meningokoka, proteinů zvyšujících průnik bakterií do tkání, uplatnit se mohou i defekty komplementu. Konečně roli hrají i vlastnosti samotného meningokoka, respektive jeho faktory virulence a schopnost invazivity [1].
Patogeneze
Neisseria meningitidis je bakterie, která je velmi dobře citlivá na celou řadu antibiotik. Přesto i navzdory včasné a správné léčbě se po kontaktu s touto bakterií u některých jedinců rozvine významná systémová zánětlivá odpověď, která vede k rozvoji těžkého polyorgánového selhání a limituje i přežití nemocného. Vyvolavatelem této reakce je endotoxin, který je hlavní komponentou v zevní membráně meningokoků. Má zásadní význam při rozvoji fulminantních sepsí a meningitid. Je jím aktivována řada mediátorů zánětu včetně cytokinů, které pomáhají zastavit infekci, zároveň však vedou k poškození orgánů. Je také aktivována koagulační kaskáda, což může vést k rozvoji diseminované intravaskulární koagulopatie (DIC).
Klinický obraz
Meningokok může být vyvolavatelem několika klinických jednotek. Některé z nich mají lehčí průběh a jsou léčbou dobře ovlivnitelné. Patří mezi ně zánět nosohltanu, pneumonie, bronchitida, vzácněji otitida, konjunktivitida. Meningokok může být vyvolavatelem i artritidy, endokarditidy, myokarditidy, apendicitidy. Popisována je také chronická meningokokcemie provázená artralgiemi, relabujícími horečkami a vyrážkou. Prognóza je příznivá [6].
Naopak invazivní meningokoková onemocnění (IMO), mezi něž patří meningokoková meningitida a sepse nebo smíšená forma meningitidy se sepsí, mají prognózu daleko horší. Smrtnost na tyto infekce dosahuje vysokého procenta – průměrně zemře 10 % postižených IMO [7]. U meningitidy činí smrtnost 2 %, u sepse spojené s meningitidou 10 %. Avšak u sepse je smrtnost udávána mezi 25–50 % a v případě průběhu provázeného krvácením do nadledvin je i při adekvátní léčbě prognóza nepříznivá téměř ve 100 % případů. Syndrom je označován jako Waterhouseův–Friderichsenův (WFS).
Při postižení mozkových blan, tedy při meningokokové meningitidě či meningokokové sepsi, začínají příznaky většinou z plného zdraví. Stav nemocného se dramaticky změní během několika hodin. Někdy předchází krátké předchorobí s chřipkovitými potížemi, jako jsou artralgie, myalgie, pálení v nosohltanu či řidší stolice. Meningitida, jak bylo popsáno, má prognózu nejpříznivější, i když zpočátku vypadá nejhrozivěji. Je provázena rychlou poruchou vědomí, horečkou, meningeálním syndromem. U malých dětí mohou být příznaky poněkud odlišné, stejně jako u purulentních meningitid jiné etiologie. Úvodně může být přítomna hypotermie, neklid, zvýšená dráždivost, či naopak spavost. Někteří autoři zdůrazňují i zánětlivou reakci intraparenchymatózně v mozku, která vede k odpovědi buněk mozkové tkáně, jako jsou astroglie a mikroglie, a stav označují jako meningokokovou meningoencefalitidu [1]. Na kůži se při IMO objevují projevy krvácení v podobě petechií nebo sufuzí. Těch je však většinou daleko více u pacientů se sepsí, při níž může být stav vědomí alespoň zprvu bez alterace. Nutno zdůraznit, že při jakýchkoliv projevech krvácení do kůže má být zvažována jako jedna z prvních variant právě meningokoková infekce pro nutnost zahájení rychlé a cílené léčby. Při centralizaci oběhu dochází k vazokonstrikci spojené s chladnutím akrálních částí a s cyanózou. Při infekci dojde k rozvoji bouřlivé systémové zánětlivé odpovědi, která vede k rozvoji DIC, k mikrotrombům kapilár. Porucha krevního zásobení může vyústit až v odumírání kůže a akrálních částí těla.
K hodnocení prognózy průběhu u dětí byla vypracována i skórovací schémata, například Glasgowské skóre [8].
Komplikace
Komplikacemi může bý porucha sluchu až hluchota, postižení zraku. Výjimečná nejsou ztrátová poškození akrálních částí těla, jako jsou nos, boltce, prsty nebo kožní okrsky, která vznikají na základě ischemie. Může však dojít i k nekrózám části horních a dolních končetin, které si vyžádají i amputace. Možnými komplikacemi mohou být také aseptická perikarditida a artritida.
Laboratorní nálezy a diagnostika
Mezi běžné nálezy patří vysoké parametry zánětu (hodnota C reaktivního proteinu – CRP, prokalcitoninu), leukocytóza s převahou polynukleárních buněk. V prvních hodinách rozvoje onemocnění však tyto hodnoty mohou být i normální nebo jen lehce zvýšené. S rozvojem DIC se objeví prodloužené koagulační časy, snížená hodnota antitrombinu III a další. Při meningitidě je v mozkomíšním moku nalézán obraz hnisavého zánětu s tisícovými hodnotami polynukleárních leukocytů, se sníženou až nulovou koncentrací cukrů, zvýšenou koncentrací bílkoviny a laktátu, koeficient energetické bilance (KEB) vykazuje až záporné hodnoty. Při mikrobiologickém vyšetření je možný záchyt vyvolávajícího patogena v hemokultuře či v mozkomíšním moku, kde již při nátěru na sklíčku mohou být patrny gramnegativní diplokoky. Krev i mozkomíšní mok je možno vyšetřit na přítomnost meningokoka pomocí polymerázové řetězové reakce (polymerase chain reaction, PCR). Tato je pozitivní i určitý čas po podání antibiotika, kdy se kultivace bakterie již nemusí zdařit. K tomu může dojít například po podání již několika dávek antibiotika. Též se lze pokusit o záchyt meningokoka z kožních lézí, ať již pomocí PCR, či kultivací.
Léčba
Léčba meningokových infekcí musí být co nejrychlejší. Antibiotikum má být podáno prakticky okamžitě při vyslovení podezření na meningokokovou infekci. Vzhledem k tomu, že zpočátku nemusí být jasné, jaké agens je příčinou onemocnění, jsou lékem volby cefalosporiny třetí generace (cefotaxim, ceftriaxon) podané nitrožilně. Po ozřejmení patogena je možno přejít na podávání krystalického penicilinu. Je však nutno zdůraznit nezbytnost včasného podání první dávky. Antibiotikum má být aplikováno již v terénu. Meningokok je schopný uvolnit značné množství endotoxinu, který spustí zánětlivou kaskádu. Přestože je bakterie antibiotickou léčbou brzy zlikvidována, mohou pokračovat dále zánětlivé procesy i rozvoj DIC, což vede k selhávání životně důležitých orgánů. U pacientů alergických na penicilinovou a cefalosporinovou řadu je možné podat karbapenem – meropenem, který dobře proniká do mozkomíšního moku.
Nedílnou součástí léčby je podávání protišokové léčby, udržování krevního oběhu, podávání antiedémové léčby při edému mozku, komplexní terapie DIC, udržování vnitřního prostředí s použitím nejmodernějších léčivých přípravků včetně antitrombinu III a krevních derivátů. Hojně diskutováno bylo podávání aktivovaného proteinu C. V současné době však tento přípravek v terapeutických schématech zařazen není. Také bylo studováno možné použití monoklonální protilátky proti endotoxinu, což zatím není detailně zhodnoceno [9]. Nejtěžší průběhy onemocnění si vyžádají i zavedení umělé plicní ventilace či eliminačních metod. Léčba IMO patří bez výjimky na jednotky intenzivní péče vybavené pro tyto situace či na anesteziologicko resuscitační oddělení.
Prevence
Preventivní opatření lze rozdělit
na specifická a nespecifická. Nespecifická opatření
spočívají v dodržování zdravého životního stylu,
dostatku spánku, vyhýbání se zakouřenému prostředí apod.
Specifickým opatřením je očkování. V současné době je
již na trhu portfolio vakcín, které spolehlivě zabrání
vzniku invazivních onemocnění vyvolávaných kmeny meningokoků.
K dispozici jsou vakcíny polysacharidové, proteinové
a konjugované. Vakcinační přípravky proti Neisseria
meningitidis registrované v České republice jsou uvedeny
v tabulce 1. Výjimkou je pouze vakcína Menomune,
která v ČR registrována není.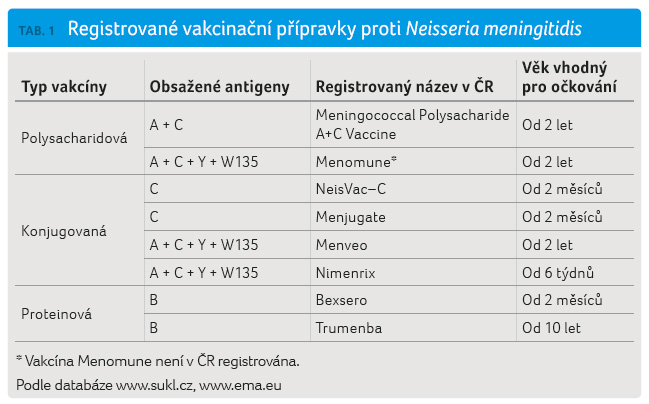
K 1. lednu 2018 by měla být na našem trhu k dispozici nová očkovací látka proti meningokoku séroskupiny B s názvem Trumenba, která je již v ČR registrována a je určena pro děti od 10 let a pro dospělé osoby. Bivalentní Trumenba obsahuje stejný podíl dvou proteinů vázajících faktor H (fHbp podrodiny A + B), čímž dochází k širokému pokrytí kmenů Neisseria meningitidis skupiny B.
Doba ochrany po očkování konjugovanými vakcínami není jednoznačně stanovena. Udává se mezi 7–10 lety [10]. Od jara 2014 je na trhu v České republice očkovací látka proti meningokoku skupiny B, kterou je možné aplikovat dětem ve věku od dvou měsíců. U této očkovací látky nebyla po základním očkování doba přeočkování dosud stanovena.
Očkování vybraných skupin pracovníků ve zdravotnictví v České republice bylo zrušeno, v současné době je k dispozici pouze pro zájemce v rámci vyžádaného očkování. Nicméně Světová zdravotnická organizace (WHO) doporučuje očkování pracovníků v laboratořích, kde se pracuje s kulturami meningokoků. Doporučeno je očkování nejen dětí, ale i osob s poruchami komplementu a po splenektomii. V říjnu 2010 bylo vydáno doporučení komise věnující se doporučovaným strategiím vakcinace (Advisory Committee on Immunization Practices, ACIP) pro očkování adolescentů ve věku 11–12 let konjugovanou vakcínou proti sérotypům A, C, W a Y s přeočkováním po pěti letech, a dále pro očkování skupiny osob ve věku mezi 2–54 lety s poruchami komplementu, kterým se doporučuje aplikovat dvě dávky vakcíny v odstupu dvou měsíců [11]. Očkování proti meningokokům v České republice není součástí očkovacího kalendáře, jde o očkování na vyžádání, které je hrazeno pacientem, resp. jeho rodiči. V současné době diskutuje Evropské středisko pro prevenci a kontrolu nemocí (European Centre for Disease Prevention and Control, ECDC) o možnosti sjednoceného očkování na území Evropy. Ve Spojeném království byla od podzimu roku 2015 zahájena plošná vakcinace malých dětí a přeočkování adolescentů konjugovanou tetravakcínou A, C, W, Y [12].
Osobám v úzkém kontaktu s nemocným s IMO, to znamená např. rodině, spolužákům, zdravotnickému personálu, který zajišťuje péči o nemocné s IMO, jsou preventivně podávána antibiotika účinkující na meningokoky; obvykle perorálně po sedm dní a po tuto dobu jsou tyto osoby také pod zvýšeným dohledem. Většinou je podáván penicilin, v zahraničí též rifampicin, kotrimoxazol a ciprofloxacin, který není v České republice doporučován pro stoupající rezistenci. Tato opatření jsou označována jako represivní. V létě roku 2016 se uskutečnilo celosvětové setkání mládeže s papežem Františkem v Polsku. Došlo zde k vypuknutí dvou invazivních meningokokových onemocnění, na něž jedna dívka zemřela při cestě domů do Itálie. Část zbylé výpravy se nacházela v tomto období na území České republiky. Více než sto italských studentů bylo na žádost italské strany preventivně zajišťováno antibiotiky, když se dostavili na Kliniku infekčních, parazitárních a tropických nemocí Nemocnice Na Bulovce.
K represivním opatřením patří dále povinné hlášení v programu surveillance IMO.
Závěr
Invazivní meningokoková onemocnění se řadí k nejrychleji probíhajícím infekcím vůbec. I přes rychlou a správnou léčbu může dojít k velmi těžkému průběhu s celoživotními následky, nebo dokonce k úmrtí. Specifická prevence pomocí očkování je na bázi dobrovolnosti. Procento očkovaných v České republice není tedy vysoké, a nelze tudíž spoléhat na kolektivní imunitu, která by pomohla před těmito závažnými onemocněními populaci chránit.
Podpořeno MZ ČR RVO (NNB, 00064211).
Seznam použité literatury
- [1] Gammelgaard LK, Colding H, Hartzen SH, et al. Meningococcal disease and future drug targets. CNS Neurol Disord Drug Targets 2011; 10: 140–145.
- [2] Sabra A, Benger J. Meningococcal disease in children: a clinical review. Turk J Pediatr 2011; 53: 477–488.
- [3] Hlášení, evidence a analýzy výskytu infekčních nemocí, program EPIDAT 2016, Státní zdravotní ústav.
- [4] Brouwer MC, Read RC, Van de Beek D. Host genetics and outcome in meningococcal disease: a systematic review and meta‑analysis. Lancet Infect Dis 2010; 10: 262–274.
- [5] Křížová P, Musílek M, Jandová Z, et al. Zvýšený počet úmrtí na invazivní meningokokové onemocnění v lednu 2016. Zprávy CEM (SZÚ Praha) 2016; 26: 60–66.
- [6] Prins JM, Lauw FN, Derkx BH, et al. Endotoxin release and cytokine production in acute and chronic meningococcemia. Clin Exp Immunol 1998; 114: 215–219.
- [7] Visintin C, Mugglestone MA, Fields EJ, et al. Management of bacterial meningitis and meningococcal septicaemia in children and young people: summary of NICE guidance. BMJ 2010; 341: 92–98.
- [8] Riordan FA, Marzouk O, Thomson AP, et al. Prospective validation of the Glasgow Meningococcal Septicaemia Prognostic Score. Comparison with other scoring methods. Eur J Pediatr 2002; 161: 531–537.
- [9] Levin M, Quint PA, Goldstein B, et al. Recombinant bactericidal/permeability‑increasing protein (rBPI21) as adjunctive treatment for children with severe meningococcal sepsis: a randomised trial. rBPI21 Meningococcal Sepsis Study Group. Lancet 2000; 356: 961–967.
- [10] Křížová P. Novinky v očkování proti meningokokovému onemocnění. Vakcinologie 2011; 5: 171–176.
- [11] Centers for Disease Control and Prevention. Morbidity and Mortality Weekly Report. January 28, 2011; 60: 65–92.
- [12] Křížová P. Novinky v očkování proti meningokokovým onemocněním v Evropě a v České republice. Abstracts. Vakcinologie 2017; 11: 22–23.