Pohotovostní zásoba antidot, antiinfektiv a antisér na Toxikologickém informačním středisku VFN v Praze
Souhrn:
Běhounková M, Kotíková K, Pelclová D. Pohotovostní zásoba antidot, antiinfektiv a antisér na Toxikologickém informačním středisku VFN v Praze. Remedia 2021; 31: 596–604.
Antidota jsou látky, které se používají k terapii intoxikací. V roce 1962 bylo založeno Toxikologické informační středisko (TIS VFN) při Klinice pracovního lékařství Všeobecné fakultní nemocnice v Praze. Spravuje pohotovostní zásobu antidot, antiinfektiv a antisér s cílem zajistit jejich dostupnost po 24 hodin denně. V článku je hlavní pozornost věnována antidotům, jejich složení, indikacím a mechanismu účinku. Tyto informace jsou ve vybraných případech doplněny o příznaky intoxikace, léčebné postupy a zvláštní upozornění.
Summary:
Behounkova M, Kotikova K, Pelclova D. Emergency stock of antidotes, anti‑infective agents and snake antivenins at the Toxicological Information Centre of GUH in Prague. Remedia 2021; 31: 596–604.
Antidotes are agents that are used for the therapy of poisoning. In 1962, Toxicological Information Centre (TIC) was founded at the Department of Occupational Medicine, General University Hospital in Prague. TIC oversees the emergency stock of antidotes, anti‑infective agents, and snake antivenins, with the primary objective to provide their availability 24 hours a day. In this article, crucial attention is paid to types of antidotes, their compositions, indications, and mechanisms of action. This information is complemented by clinical features of poisoning, management, and special warnings.
Key words: antidotes, poisoning, chelation, emergency stock, Toxicological Information Centre, cyanides, methemoglobinemia, organophosphorus insecticides, mercury, lead, ethylene glycol, Amanita phalloides, snakes
Definování pojmu antidotum není dosud sjednoceno. V klinické praxi chápeme pojem antidotum jako látku, která se používá k léčbě otravy [1]. Antidota jsou léky, které váží nebo jinak inaktivují látku nebo antagonizují její toxický účinek [2].
Historie vývoje antidot
Slovo antidotum pochází z řeckého antidotos (anti = proti, didonai = dát). Jedy a protijedy byli lidé fascinováni odpradávna. Zprvu věřili, že je ochrání talismany, amulety, různé části živočišných či rostlinných těl nebo jejich směsi s minerály.
První farmakologické působení jedu pravděpodobně zaznamenal Homér ve své Odysseji v 9. století př. n. l. (galantamin, obsažený ve sněžence, je perorálně aktivní inhibitor cholinesterázy a může působit jako antidotum proti jedovatým rostlinám, které obsahují anticholinergika, například durman). V antice vznikaly tzv. theriaky a mithridatia. Byly to směsi látek nejrůznějšího původu, obsahovaly mnoho desítek ingrediencí a měly chránit před jedy pavouků, štírů, hadů, před omějem, mořskými plži a dalšími jedy [1].
Ve středověku obsahovaly theriaky až 100 ingrediencí. Po fázi přípravy následovala fáze zrání léku, která trvala několik let. Zda byly tyto přípravky účinné, je sporné. Mohly mít antiseptický účinek na zažívací trakt, hlavní efekt mohlo mít přítomné opium. Od poloviny 18. století byly theriaky postupně vyjímány z evropských lékopisů, v některých se však udržely až do počátku 20. století. Od 5. století př. n. l. až do 15. století byla za antidotum proti všem jedům považována tzv. terra sigillata. Byl to červený jíl pocházející z řeckého ostrova Lemnos. Vyráběla se z něj také místní keramika. Lidé věřili, že otrávené nápoje vypité z pohárů z této keramiky se změní na neškodné. Ve středověku byla víra v ochranu před hadím kousnutím vkládána též do kamenů – serpentinitu (hadce), tyrkysu, hematitu. Ropuší kámen a roh jednorožce byly považovány za univerzální antidota [1].
Rozvoj v terapii otrav nastává na počátku 19. století. Byly provedeny první toxikologické studie, bylo poprvé použito živočišné (dřevěné) uhlí. Došlo také k rozvoji resuscitačních technik, například laryngeální intubace před umělou plicní ventilací, k použití žaludeční pumpy pro výplach žaludku, intravenózní injekce atd. Navzdory pokrokům ve vývoji antidot po roce 1900 se stále používaly prostředky neúčinné a také nebezpečné, obzvláště pokud byly podávány intoxikovaným pacientům. Vyučování terapie intoxikací bylo totiž dlouhou dobu výsadou forenzních patologů anebo toxikologů, kteří měli malé klinické zkušenosti [1].
V roce 1900 bylo objeveno, že aktivované uhlí má výrazně vyšší absorpční schopnost než dosud používané dřevěné uhlí. Této vlastnosti se však v léčbě akutních otrav využívalo zřídka. Až v roce 1963 se pozornost vědců nově zaměřila na potenciální význam omezení absorpce z gastrointestinálního traktu (GIT) u velkého množství sloučenin. Byla také objasněna role opakovaného podávání aktivního uhlí v terapii akutních otrav karbamazepinem, dapsonem, fenobarbitalem, chininem a teofylinem. V 19. a 20. století bylo zaznamenáno mnoho milníků ve vývoji antidot. V roce 1907 bylo na trh uvedeno hadí antisérum. Na jeho vývoji se podílel Pasteurův institut v Paříži. V roce 1941 byl objeven nalorfin, parciální syntetický opioidní antagonista, a došlo k zásadní změně v terapii intoxikace opiáty. V roce 1973 byl objeven čistý antagonista opioidních receptorů naloxon. V roce 1979 byl do terapie intoxikace paracetamolem zaveden N acetylcystein. V roce 1981 následoval objev antagonisty benzodiazepinů flumazenilu [1].
Požadavky na ideální antidotum formuloval chemik španělského původu Mathieu Joseph Bonaventure Orfila již v roce 1821. Ideální antidotum by mělo být bezpečné i při předávkování, fyzikálně i chemicky stálé, mělo by účinkovat rychle, mělo by vázat jed i v přítomnosti různých tělních tekutin obsažených v žaludku (tedy např. žaludečních šťáv, hlenu, žluče), mělo by zvrátit všechny škodlivé vlastnosti jedu. Nutno dodat, že by mělo být levné a všeobecně dostupné [1].
Mechanismus účinku antidot
Mechanismus účinku antidot není
jednotný (viz obr. 1).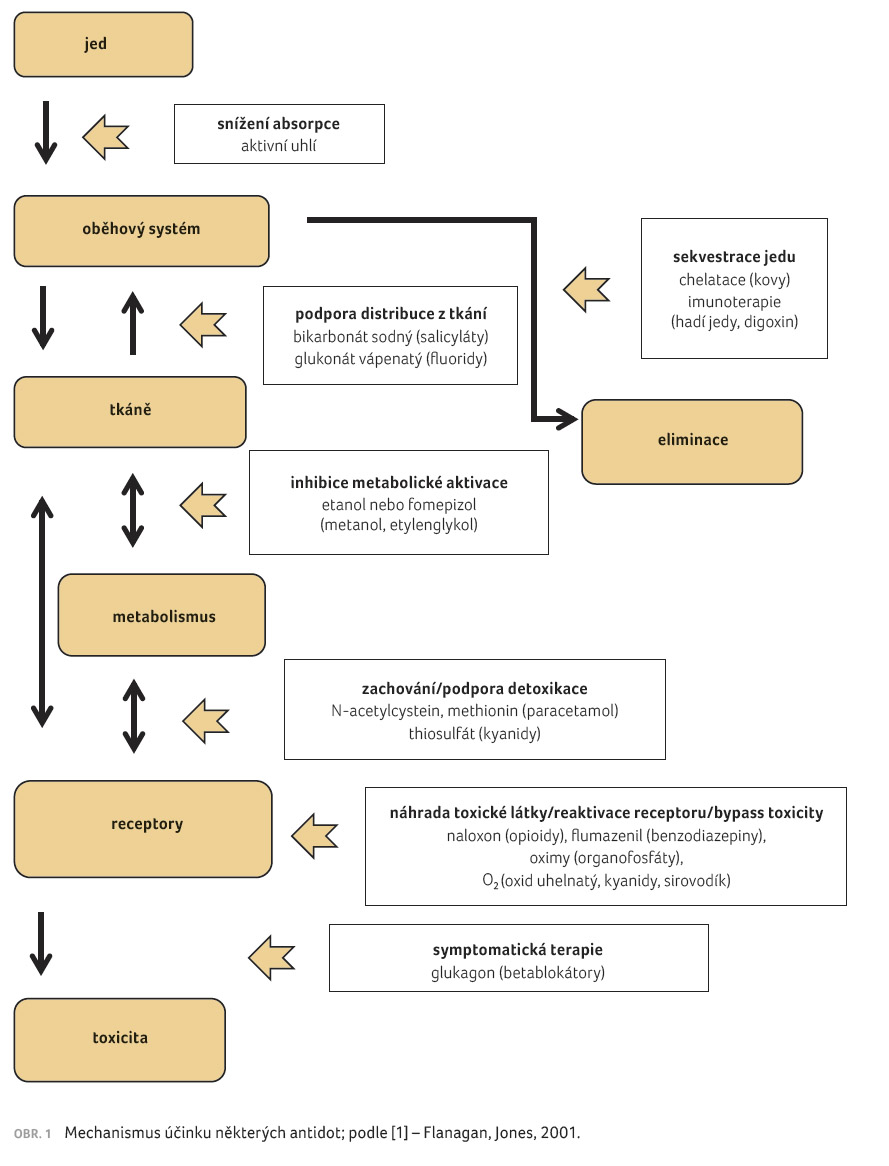
Volbou vhodného antidota můžeme zasahovat do osudu toxické látky v organismu, tedy na různých úrovních z hlediska farmakokinetiky. Například včasné podání aktivního uhlí zamezuje absorpci toxické látky do organismu, opakované podání aktivního uhlí po čtyřech hodinách přeruší případný enterohepatální oběh a toxická látka se pak zvýšeně vylučuje zažívacím traktem. Některá antidota vážou toxickou látku do méně toxického komplexu, který se může přímo vyloučit (chelatační činidla). Jiná inhibují metabolismus (fomepizol) nebo pomáhají detoxikovat již vzniklé toxické metabolity (např. N acetylcystein).
Z hlediska farmakodynamiky jsou významná antidota, která soutěží o stejný receptor (např. opioidní antagonista naloxon).
Další skupinou antidot jsou léčivé látky, které svým účinkem dokážou obejít či zvrátit toxické působení jedu (glukagon, obidoxim).
Při terapii otrav se používá také mnoho léčivých látek, které různým symptomům otrav zabraňují či je zmírňují. Nejedná se o antidota v pravém slova smyslu, ale o léčbu symptomatickou a podpůrnou (např. bikarbonát sodný při acidóze, glukóza při hypoglykemii, chlorid draselný při hypokalemii, diazepam či fenytoin při křečích, adrenalin při hypotenzi atd.) [1].
Dostupnost antidot a antiinfektiv
V roce 2016 bylo na základě dohody Toxikologického informačního střediska (TIS VFN), České společnosti urgentní medicíny a medicíny katastrof ČLS JEP a Asociace zdravotnických záchranných služeb ČR vydáno doporučení k rozmístění antidot, antisér a antitoxinů v síti poskytovatelů zdravotní péče [3].
Jeho cílem je definovat účelné
rozmístění antidot, antisér a antitoxinů podle stratifikace
poskytovatelů zdravotní péče s ohledem na klinický
průběh a závažnost otravy tak, aby byla zajištěna včasná
adekvátní terapie a optimální využití léčivých
přípravků z hlediska jejich dostupnosti a ceny [3].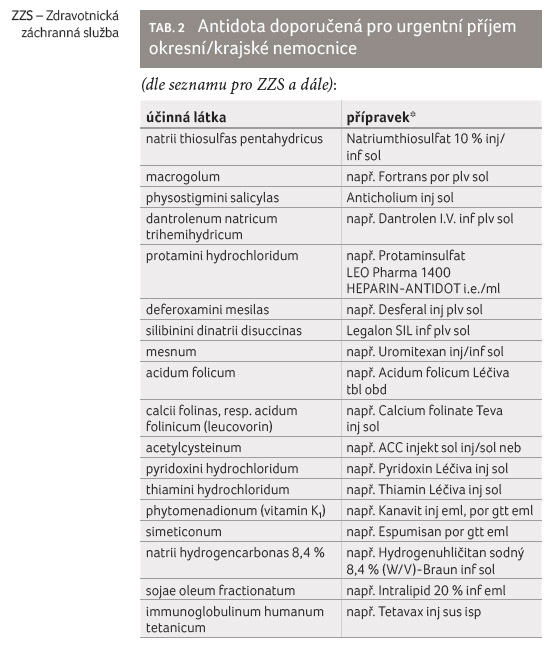
Poskytovatelé zdravotní péče jsou pro účely tohoto doporučení stratifikováni do čtyř úrovní [3]:
- Zdravotnická záchranná služba (ZZS) – posádky Rychlé zdravotnické pomoci (RZP)/RV (Randez-vous);
- Urgentní příjem (UP) okresní/krajské nemocnice nebo příjmové místo zdravotnického zařízení (ZZ) tam, kde UP není;
- UP fakultní nemocnice;
- Toxikologické informační středisko Všeobecné fakultní nemocnice v Praze (TIS VFN).
Přehled antidot doporučených pro ZZS, UP okresních/krajských nemocnic, fakultních nemocnic a antidota v TIS VFN přehledně uvádějí tabulky 1–4. Seznam přípravků byl aktualizován dle dostupnosti léčivých přípravků na trhu ke dni 31. října 2021.
Toxikologické informační středisko
Toxikologické informační středisko při Klinice pracovního lékařství Všeobecné fakultní nemocnice a 1. lékařské fakultě Univerzity Karlovy v Praze (TIS VFN) je specializovaným zdravotnickým pracovištěm s celorepublikovou působností. Poskytuje komplex zdravotnických konzultačních, expertních a jiných služeb spojených s toxickým akutním nebo chronickým působením přírodních a syntetických chemických agens na člověka, jiné živé organismy a na životní prostředí [4].
Poskytování toxikologických
informací a zdravotnických konzultačních služeb lékařům
a laikům se uskutečňuje v nepřetržitém režimu (24
hodin denně 7 dní v týdnu) na telefonních číslech:
224 91 92 93, 224 91 54 02 (fax: 224 91 45 70, e mail:
tis@vfn.cz).
Na základě doporučení České společnosti infekčního lékařství ČLS JEP a České pneumologické a ftizeologické společnosti ČLS JEP, Společnosti urgentní medicíny a medicíny katastrof ČLS JEP, Asociace zdravotnických záchranných služeb ČR a TIS VFN byla vydána Metodika (dále jen Metodika) vzniku a obnovy zásoby vybraných antidot, antiinfektiv, antisér a jiných v ČR neregistrovaných léčivých přípravků v Toxikologickém informačním středisku Všeobecné fakultní nemocnice v Praze. Jejím cílem bylo sjednotit postup při nákupu, distribuci, refundaci a vedení evidence vybraných antidot, antiinfektiv, antisér a jiných v ČR neregistrovaných léčivých přípravků v souladu s platnou legislativou. Metodika je uvedena ve Věstníku Ministerstva zdravotnictví ČR (MZ ČR) – částka 10/2019 [4].
K původní zásobě antidot byla již v roce 2013 rozhodnutím porady vedení MZ ČR v TIS VFN přidána zásoba vybraných antiinfektiv, antisér a jiných v ČR neregistrovaných léčivých přípravků, které jsou nedostupné na našem trhu. V roce 2014 bylo stejným způsobem navrženo vytvořit pohotovostní zásobu vybraných hadích antisér potřebných k léčbě intoxikací způsobených uštknutím jedovatými exotickými hady a zároveň byly vybrány konkrétní léčivé přípravky, které budou v zásobě zastoupeny. Cílem zřízení této zásoby je zajištění včasné léčby nemocných [4].
Vzhledem k tomu, že většina léčivých přípravků v pohotovostní zásobě TIS VFN není v ČR registrována, byl pro zajištění dostupnosti těchto léčivých přípravků zvolen model specifických léčebných programů (SLP) v souladu se zákonem č. 378/2007 Sb., o léčivech a o změnách některých souvisejících zákonů, ve znění pozdějších předpisů. Žadatelem o tyto SLP je Všeobecná fakultní nemocnice v Praze, která cestou TIS VFN v Praze předkládá příslušnou komplexní dokumentaci, včetně překladu příbalových letáků a souhrnů údajů o léčivých přípravcích (Summary of Product Characteristics, SPC) Státnímu ústavu pro kontrolu léčiv (SÚKL) a Odboru léčiv a zdravotnických prostředků MZ ČR. Provozní náklady TIS VFN na poskytování toxikologických konzultací i na nákup a obnovu zásoby antidot, antiinfektiv a antisér a jiných v ČR neregistrovaných léčivých přípravků a zajištění jejich dostupnosti po 24 hodin denně po 7 dní v týdnu jsou hrazeny z příspěvku zřizovatele, tedy Ministerstva zdravotnictví ČR. Ministerstvo zdravotnictví a SÚKL kontrolují a schvalují SLP. V případě zjištění nových skutečností o léčivém přípravku či závažném porušení podmínek jeho použití, distribuce či výdeje stanovených SLP může MZ ČR svůj souhlas odvolat a SÚKL pozastavit používání léčivého přípravku [4].
Kde jsou léčivé přípravky uloženy?
Přehled dostupných léčivých přípravků je k dispozici na webovém portále TIS VFN (www. tis cz.cz). Přípravky jsou uloženy na TIS Klinika pracovního lékařství, VFN Praha, Na Bojišti 1, Praha 2, telefon: 224 91 92 93, 224 91 54 02, e mail: tis@vfn.cz. Část je dále uložena v konsignačním skladu v Olomouci na Oddělení urgentního příjmu FN Olomouc, telefon 558 442 653.
Neregistrované léčivé přípravky se schváleným SLP může zdravotnické zařízení také objednat a zakoupit do svých zásob prostřednictvím lékárny VFN v Praze.
Jak o ně lze akutně požádat?
Ošetřující lékař telefonicky kontaktuje TIS VFN a zašle vyplněný formulář Žádosti o poskytnutí léčivého přípravku z TIS VFN (k dispozici i na webových stránkách TIS VFN) sanitkou nebo elektronicky na e mail službu konajícího toxikologa. Dopravu léčivého přípravku k pacientovi zajišťuje zdravotnické zařízení, které pacienta hospitalizuje. Po předání léčivého přípravku ze zásob TIS VFN obdrží zdravotnické zařízení fakturu od lékárny VFN. Získané finanční prostředky použije VFN na doplnění zásoby těchto léčiv [4].
Jak probíhá úhrada?
Postupuje se v souladu s § 16 zákona č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů. Příslušná zdravotní pojišťovna hradí ve výjimečných případech i zdravotní péči jinak zdravotní pojišťovnou nehrazenou, je li její poskytnutí z hlediska zdravotního stavu pojištěnce jedinou možností zdravotní péče [4].
Ošetřující lékaři, kteří léčivé přípravky aplikují pacientům, mají povinnost zasílat TIS VFN zprávy o průběhu a účinnosti léčby, nežádoucích účincích. Tyto informace jsou podkladem pro výroční zprávy pro MZ ČR a SÚKL [4].
Přehled zásoby antidot a antisér na TIS VFN a jejich charakteristika
Zásobu antidot a antisér uvádí
přehledně tabulka 4.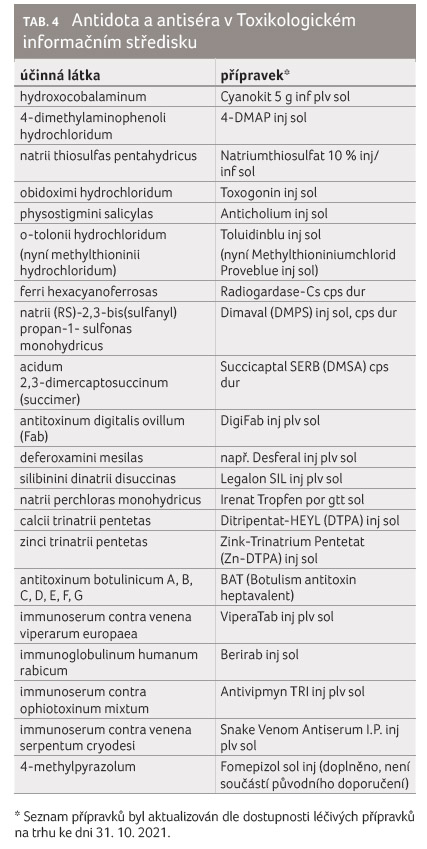
Cyanokit 5 g inf plv sol (registrovaný léčivý přípravek)
Obsahuje: hydroxokobalamin 2,5 g
Indikace: Léčba zjištěné nebo předpokládané otravy kyanidem u všech věkových kategorií.
Mechanismus účinku: Hydroxokobalamin pevně váže ionty kyanidu. Vzniklý komplex – cyanokobalamin (vitamin B12) – se vylučuje do moči.
Otrava kyanovodíkem nebo kyanidy může nastat po expozici kouřovým zplodinám z ohně v uzavřených prostorách, vdechnutím, požitím nebo vzácně dermální expozicí. Mezi další zdroje otravy patří kyanogeny, včetně kyanogenních rostlin, alifatické nitrily nebo nitroprusid sodný (používaný k terapii hypertenzní krize) [2,5].
Kyanovodík je (v závislosti na teplotě) bezbarvá nebo lehce namodralá tekutina nebo plyn. Má slabý nahořklý mandlový zápach, ale jen 80 % populace je schopno tento zápach vnímat. Plynný kyanovodík je jedním z nejrychleji působících a nejprudších jedů. Působí blokádu buněčného dýchání vazbou na cytochromoxidázu v mitochondriích. Inhibice cytochromoxidázy (obsahuje Fe3+) znamená přerušení oxidativní fosforylace a aerobního využívání glukózy, přitom vzniká laktátová acidóza [2,6].
Po inhalaci kyanovodíku se rychle dostavuje závrať, zmatenost, křeče, zvracení, tachykardie, bezvědomí, někdy smrt zástavou dýchání. Po požití kyanidu draselného nebo sodného vzniká v žaludku působením kyseliny chlorovodíkové kyanovodík. Příznaky nastupují pozvolna během minut až desítek minut [2].
Cyanokit je optimální antidotum. Podání hydroxokobalaminu je stejně účinné jako dřívější léčba, při které docházelo k methemoglobinemii, je však bez rizika. Je antidotem volby při smíšené intoxikaci kouřovými plyny s obsahem kyanovodíku a oxidu uhelnatého. K dispozici ho mívá i ZZS [2,5].
Anticholium inj sol (SLP)
Obsahuje: fyzostigmin salicylát 2,0 mg
Indikace: Jako antidotum, resp. antagonista při otravách např. tropanovými alkaloidy (hyoscyamin, atropin, skopolamin, např. z durmanu, rulíku zlomocného), muchomůrkou tygrovanou (Amanita pantherina) nebo červenou (Amanita muscaria), vzácněji některými antidepresivy, spasmolytiky a jinými léky. Jedná se o intoxikace doprovázené těžkým centrálním anticholinergním syndromem.
Mechanismus účinku: Fyzostigmin je reverzibilní blokátor acetylcholinesterázy. Zpomaluje odbourávání acetylcholinu a díky zvýšení koncentrace acetylcholinu na receptorech nepřímo působí parasympatomimeticky. Na rozdíl od kvarterních aminů (neostigmin, pyridostigmin) proniká hematoencefalickou bariérou, a působí tedy i v centrálním nervovém systému (CNS) [5].
Desferal inj plv sol (registrovaný léčivý přípravek)
Obsahuje: deferoxamin mesilát 500 mg
Indikace: Léčba akutní otravy i chronického zvýšení obsahu železa v organismu a léčba zvýšeného obsahu hliníku u pacientů s terminálním renálním selháním (na udržovací dialýze).
Mechanismus účinku: Deferoxamin (DFO) je chelatační činidlo, které vytváří chelatační komplexy převážně s trojmocným železem a trojmocným hliníkem, afinita DFO ke dvojmocným iontům, jako jsou např. Fe2+, Cu2+, Zn2+ a Ca2+, je podstatně nižší [5].
Dimaval cps, inj sol (SLP)
Obsahuje: monohydrát sodné soli 2,3 dimerkaptosulfonové kyseliny
Synonymum: unithiol, DMPS
Indikace: Chronické a akutní otravy rtutí (anorganické a organické sloučeniny rtuti, páry a kovová rtuť), chronické otravy olovem.
Mechanismus účinku: Chelatační sloučenina. Prostřednictvím vazby dvou koncových SH skupin vytváří stabilní komplexy s různými těžkými kovy. Tyto se vylučují především ledvinami a močí. Toxicita těžkých kovů je tvorbou komplexů snížena, protože těžké kovy již nemohou blokovat SH skupiny životně důležitých enzymů. Udává se, že DMPS je také účinný v případě otrav arzenem, mědí, antimonem, chromem, kobaltem [5].
Kovová rtuť se z GIT za normálních okolností prakticky nevstřebává, protože není rozpustná v žaludeční šťávě. Proto po požití kovové rtuti (často malými dětmi z rozbitého teploměru) otrava nehrozí. Nejsnadnější vstřebávání kovové rtuti nastává inhalační cestou v podobě par.
Poškozen je především nervový systém a ledviny. Rtuť se z lidského těla eliminuje s poločasem asi 60 dní, proto jde o kumulativní jed, kdy jsou nebezpečné i relativně malé, ale opakované expozice.
Za pokojové teploty se rtuť vypařuje relativně pomalu, při vyšších teplotách ale velmi rychle. Vstřebávání výparů rtuti nebo jemně rozptýlené rtuti plicemi je prakticky kompletní (75–100 %). Ze solí rtuti jsou nebezpečné zejména rozpustné sloučeniny Hg2+ – chlorid rtuťnatý, oxykyanát a dusičnan rtuťnatý. Dimaval je v terapii intoxikace rtutí lékem první volby [2,6].
4 DMAP inj sol (SLP)
Obsahuje: 4 dimethylaminofenol hydrochlorid 250 mg
Indikace: Antidotum při těžké otravě kyanidy (kyanidy, kyselinou kyanovodíkovou, nitrily).
Mechanismus účinku: Terapeutická methemoglobinemie je založena na skutečnosti, že kyanidový iont má vysokou afinitu k Fe3+ v cytochromoxidáze v mitochondriích, ale i v methemoglobinu a tvoří s ním kyanmethemoglobin. Díky této vazbě se odstraní i z mitochondrií, kde byl vázán. 4 DMAP při dodržení předepsaného dávkování oxiduje během 10 minut asi 30 % celkového hemoglobinu na methemoglobin, vyšší koncentrace by již vedly k toxickým příznakům z methemoglobinemie. Po podání dalšího antidota natriumthiosulfátu se kyanidové ionty změní na rhodanid a vyloučí se močí. CAVE: Methemoglobinizující antidota jsou absolutně kontraindikována pro použití při požárech z hoření umělých hmot, zejména v uzavřeném prostoru, kdy současně s kyanovodíkem vzniká oxid uhelnatý [5,6]!!!
DigiFab inj plv sol (SLP)
Obsahuje: ovčí digoxin specifické Fab antigen vázající (monovalentní) fragmenty imunoglobulinu. Tyto fragmenty jsou získány z krve ovcí, které jsou imunizovány analogem digoxinu.
Každá ampule přípravku DigiFab obsahující 40 mg digoxin specifického fragmentu protilátky naváže přibližně 0,5 mg digoxinu.
Mechanismus účinku: DigiFab má afinitu pro digoxin vyšší, než je afinita digoxinu pro předpokládaný receptor terapeutického i toxického efektu – receptor sodíkové pumpy. Pokud je podáván intoxikovanému pacientovi, váže se na molekuly digoxinu a snižuje tak hladinu volného digoxinu. To má za následek změnu vazebné rovnováhy směrem od receptorů, snižuje se kardiotoxický efekt. Fab digoxinový komplex se pak vylučuje ledvinami a váže se v retikuloendotelovém systému [5].
Indikace: Léčba pacientů v ohrožení života nebo v potenciálním ohrožení života toxicitou digoxinu nebo jeho předávkováním. DigiFab není indikován pro lehké případy předávkování digoxinem [5].
Možným rizikem a vedlejším účinkem může být anafylaktická a anafylaktoidní reakce, opožděná alergická reakce a možná febrilní reakce na imunokomplexy tvořené zvířecími protilátkami [5].
Někteří odborníci doporučují použít DigiFab i u život ohrožujících arytmií při předávkování alkaloidy z tisu červeného. Podání antidota se zdůvodňuje zkříženou reaktivitou mezi protilátkami proti digoxinu a alkaloidy tisu [6–9].
Fomepizol inj sol (SLP)
Obsahuje: fomepizol sulfát 160 mg (odpovídá 100 mg fomepizolu = 4 methylpyrazolu)
Indikace: Antidotum při terapii akutní intoxikace etylenglykolem.
Mechanismus účinku: Kompetitivní inhibitor alkoholdehydrogenázy (ADH).
ADH katalyzuje první krok odbourávání etylenglykolu v játrech, při kterém vznikají toxické metabolity (glykolát, glyoxylát a oxalát). Kyselina glykolová a oxalová jsou zodpovědné za metabolickou acidózu, následnou hypokalcemii a poškození ledvin oxalátem vápenatým. Terapie fomepizolem blokuje tvorbu těchto metabolitů a vede k prodloužení plazmatického eliminačního poločasu etylenglykolu. Díky tomu může být vyloučen ledvinami v nezměněné formě, což indukuje osmotickou polyurii.
K terapii intoxikace etylenglykolem se používá častěji etanol. Fomepizol má podstatně vyšší cenu, avšak ve srovnání s etanolem snadnější klinické použití, nevyžaduje monitorování hladiny, netlumí CNS, nepůsobí opilost ani hypoglykemii [6–9].
Fomepizol se jednoznačně preferuje před etanolem v prvním trimestru gravidity a u dětí. Fomepizol je vhodnější také u pacientů s poruchou vědomí (nutná podpora dýchání), při současném požití jiných léků vyvolávajících depresi CNS, u jaterních onemocnění a u osob užívajících antabus nebo metronidazol (riziko hypotenze a zčervenání) nebo při nedostupném monitorování koncentrací etanolu či nemožnosti monitorování pacienta na akutní jednotce [6–9].
Natriumthiosulfat 10 % inj/inf (SLP)
Obsahuje: pentahydrát thiosíranu sodného 1,0 g
Indikace: Antidotum u otrav kyanovodíkem nebo kyanidy, pokusná terapie u systémové otravy yperitem, antidotum u předávkování cisplatinou, profylaxe otrav kyanidem při léčebném užití natriumnitroprusidu, přísada do roztoku pro výplach žaludku u otrav yperitem, cisplatinou a látkami obsahujícími jod [5].
Mechanismus účinku: Thiosíran sodný slouží jako substrát sulfotransferázy (rhodanázy), která převádí kyanid na netoxický thiokyanid, který se vyloučí močí. Thiosíran sodný má krátký eliminační poločas (u člověka 16–80 minut). Natriumthiosulfat je třeba aplikovat kontinuálně ve formě infuze, resp. opakovaně v krátkých intervalech. Doba působení kyanidu v těle je totiž daleko delší. Aplikuje se samotný u lehčích otrav kyanidy. Jako antidotum cisplatiny vytváří thiosíran sodný platinthiosulfátový komplex, čímž se snižuje jak vazba cisplatiny na sérové proteiny, tak i příjem platiny do buněk. V krvi reaguje thiosíran sodný s yperitem tvorbou tzv. X solí a tím ruší alkylační účinek yperitu na DNA a RNA v těle [2,5].
Methylthioniniumchlorid Proveblue inj sol (SLP)
Obsahuje: methylthioninium-chlorid 5 mg/1 ml (tmavě modrý roztok)
Indikace: Akutní léčba methemoglobinemie vyvolané léčivými a chemickými přípravky.
Mechanismus účinku: Nízké koncentrace methylthioninium chloridu in vivo urychlují přeměnu methemoglobinu na hemoglobin.
Využívá se redukce methemoglobinu zprostředkované NADPH methemoglobin reduktázou, při níž se thiazinové barvivo redukuje na leukoformu, neboť slouží jako příjemce elektronu, který následně předá železu, a tak umožňuje redukci Fe3+ na Fe2+. Tvorba samotného NADPH (nikotinamidadenindinukleotidfosfát) však závisí na glukózo 6 fosfát dehydrogenáze, při jejím defektu není léčba úspěšná a může stav dokonce zhoršit.
Nesmí se mísit zejména s injekčním roztokem chloridu sodného o koncentraci 9 mg/ml (0,9% roztok), protože bylo prokázáno, že chlorid rozpustnost methylthioninium chloridu snižuje.
Způsobuje modrozelené zabarvení moči, stolice a modré zabarvení kůže, což může znemožnit diagnostikování cyanózy [5].
Legalon SIL inj plv sol (SLP)
Obsahuje: silibinin C 2᾽, 3 dihydrogensukcinát, disodná sůl
Indikace: Intoxikace houbou muchomůrkou zelenou (Amanita phalloides).
Mechanismus účinku: Silibinin brání vstupu amatoxinů do jaterní buňky, navíc stimuluje RNA polymerázu jader hepatocytů, stabilizuje extra a endoplazmatické membrány hepatocytů a působí pozitivně na metabolické a regenerační děje v játrech [2,5].
Otravy A. phalloides jsou celosvětově nejčastějšími těžkými otravami houbami, ze všech letálních otrav houbami jde v 90–95 % o A. phalloides. Amatoxiny obsahuje však také muchomůrka jarní (Amanita verna), čepičatky (Galerina spp.), drobné jedovaté bedly (Lepiota spp.).
Silibinin je indikován i za situace, kdy diagnóza otravy A. phalloides není jednoznačně potvrzena (dle vzhledu, mikroskopickým průkazem spor, stanovením hodnoty amatoxinů v krvi nebo moči). Terapie zahrnuje také opakované podávání vysokých dávek aktivního uhlí k přerušení enterohepatálního cyklu. Legalon lze v případě nedostupnosti nahradit N acetylcysteinem, efekt je srovnatelný, důležitý je včasný začátek léčby [2,6–9].
Otrava probíhá ve dvou fázích. Po typickém dlouhém období latence (7–13 hodin) se objevuje první fáze s kolikami, zvracením a průjmy až profuzního charakteru, po zlepšení trvajícím do 24–36 hodin od požití nastává druhá fáze příznaků s postupujícím selháním jater a ledvin, k úmrtí dochází asi do týdne. Poslední záchranou může být transplantace jater [2].
Succicaptal cps (SLP)
Obsahuje: 2,3 dimerkaptojantarová kyselina (= succimer) 200 mg
Indikace: Léčba otrav olovem a rtutí.
Mechanismus účinku: Chelátotvorná látka pro těžké kovy, vzniklé komplexy se zvýšeně vylučují močí [5].
Jde o antidotum první volby u intoxikace olovem.
Akutní otravy anorganickým olovem se nyní nevyskytují, olovo je především kumulativní jed s eliminačním poločasem 5–10 let. Příznaky intoxikace vznikají postupně a nenápadně, často s latencí. Nejčastěji dochází k otravě olovem po inhalaci aerosolu, prachu či par olova, např. po řezání olověných akumulátorových mřížek nebo po úklidu sportovní střelnice od prachu a nábojů. Vstřelené olovo se dobře absorbuje z blízkosti kloubních štěrbin (ze synovie) [6–9].
Po požití olověných předmětů (broky, rybářská závaží, plomba na pytle atp.) vzniká působením kyseliny chlorovodíkové v žaludeční šťávě rozpustná sůl olova, která se postupně vstřebává. Absorpci urychluje kromě kyselého pH též deficit železa a vápníku, zpomaluje zároveň trávené jídlo. Po vstřebání se olovo váže v erytrocytech na hemoglobin, jen malá část olova je rozpuštěna v plazmě. Dále je olovo distribuováno do mozku (u dětí), ledvin, jater, svalů, kůže, kostí, v buňce se váže na SH skupinu a vytěsňuje jiný dvoumocný kov. Nejzávažnější je ale postižení enzymů účastnících se syntézy hemu. Prekurzory hemu (5 aminolevulová kyselina, koproporfyriny) se proto hromadí a přecházejí ve zvýšené míře do moče. Nejvhodnějším indikátorem expozice je stanovení obsahu olova v krvi (plumbemie) s odstupem 3–5 týdnů. Vyšetřuje se při podezření na otravu, dokud olověný předmět zůstává v organismu, během terapie chelátotvornými antidoty. Olovo nemá biologický význam, ideální by byly nulové koncentrace v krvi [2,6–9].
Toxogonin inj sol (SLP)
Obsahuje: obidoxim 250 mg
Indikace: Antidotum, přípravek k léčbě otravy organofosfáty.
Mechanismus účinku: Reaktivace organofosfáty zablokovaného enzymu acetylcholinesterázy.
Mezi organofosfáty se řadí
insekticidy (malathion, parathion, diazinon, fenthion,
dichlorvos, chlorpyrifos, ethion), nervově paralytické
látky (soman, sarin, tabun, VX), oční přípravky (echotiofát,
izoflurofát) a antihelmintika (trichlorfon). Otravy
organofosfátovými insekticidy jsou u nás již vzácné. Pro
jejich podobnost s nervovými plyny je však nutno brát v úvahu
možnost jejich zneužití teroristy [6–9].
Na otravě organofosfáty se podílí kombinace tří typů příznaků (muskarinové, nikotinové, z CNS). Muskarinové příznaky (slzení, salivace, pocení, mióza, nauzea, zvracení, bolesti břicha, průjmy, bronchiální hypersekrece, bronchospasmus, bradykardie, dysrytmie) blokuje atropin. Atropinizace je nezbytná při hrozící srdeční zástavě při bradykardii. Často je třeba podat několikanásobek maximální terapeutické dávky, cílovým stavem je vymizení příznaků a suchost sliznic. Atropinizace musí předcházet terapii oximy. Oximy, reaktivátory acetylcholinesterázy, se podávají u těžkých otrav organofosfáty. Oximy blokují nikotinové příznaky (fascikulace, tremor, slabost, paralýza dýchacího svalstva) a příznaky CNS. Optimální účinnosti je dosaženo při podání do šesti hodin od intoxikace. Později dochází k fosforylaci komplexu organofosfát enzym a k ireverzibilní inaktivaci enzymu.
U těžkých otrav je důležitá komplexní péče o vitální funkce [2,5].
Toxogonin nelze použít při terapii otravy insekticidy ze skupiny karbamátů. Zde je Toxogonin bez účinku nebo může účinek karbamátů dokonce ještě zesílit. Příznaky při otravě karbamáty odpovídají příznakům otravy organofosfáty, nasedají však rychleji a rychleji odeznívají. Léčí se atropinem [5].
Antivipmyn TRI inj plv sol (SLP)
Obsahuje: Polyvalent Antiophidic Fabotherapic, lyofilizované polyvalentní sérum proti hadímu jedu se schopností neutralizovat jed druhů: Bothrops sp., Crotalus sp., Lachesis sp.
Indikace: Léčba hadího uštknutí chřestýši (Crotalus sp.), křovináři (Bothrops sp., Lachesis sp.), chřestýškem (Sistrurus sp.), ploskolebcem (Agkistrodon sp.).
Výrobní metoda Fabotherapic zajišťuje vysokou čistotu přípravku (bez virových částic, albuminu, IgG) [5].
Snake venom antisérum inj (plv) sol (SLP)
Obsahuje: sérové imunoglobuliny koní, kteří byli hyperimunizováni hadími jedy druhů Naja naja (kobra indická), Bungarus caeruleus (bungar modravý), Vipera russeli (zmije řetízková), Echis carinatus (zmije paví)
Indikace: Sérum pro léčbu uštknutí následujícími druhy hadů: kobry obojkové, mamby, všechny kobry a zmije v jižní a střední Africe. Sérum není účinné a nemělo by se užívat v léčbě uštknutí způsobených zmijí skalní (Bitis atropos), zmijí pouštní (Bitis caudalis), zmijí mnohorohou (Bitis cornuta), pazmijí (Causus sp.), zemězmijem (Atractaspis sp.), jedovatými užovkami, bojgou africkou, liánovcem nebo jakýmkoliv jiným hadem [5].
I aplikace vysoce čištěného séra přináší riziko alergické/hypersenzitivní reakce. Testování možné přecitlivělosti na kůži či spojivce se však nedoporučuje, protože je nespolehlivé [5].
Roztok se skladuje při teplotě 2–8 °C, lyofilizát při teplotě do 25 °C [5].
ViperaTAb inj (SLP)
Obsahuje: antigen vážící fragmenty (Fab), které byly získány z protilátek vytvořených u ovcí imunizovaných jedem Vipera berus, zmije evropské (koncentrát pro infuze 2× 100 mg/4 ml)
Indikace: Antisérum je
specificky účinné a indikované při intoxikaci jedem
zmije obecné (Vipera berus), paraspecificky u intoxikace
jedem dalších evropských zmijí, např. zmije růžkaté
(V. ammodytes), zmije skvrnité (V. aspis)
apod., u kterých se dá předpokládat, že antisérum bude
účinné.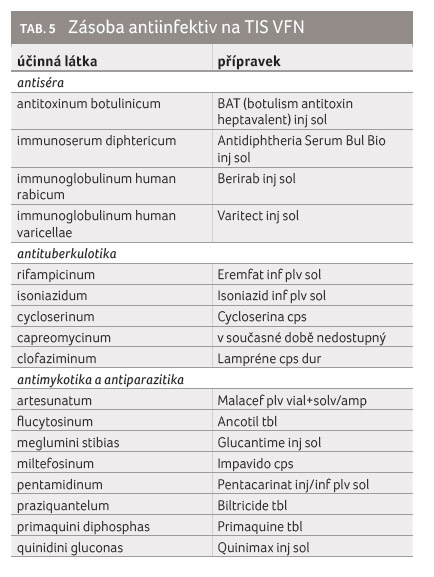
Zmije obecná je jen výjimečně životu nebezpečná pro zdravého dospělého člověka; odhaduje se, že při uštknutí zmijí obecnou se do rány většinou dostanou jen dvě třetiny smrtelné dávky jedu. Ne každé uštknutí zmijí obecnou vede k otravě, významnější množství jedu se do rány dostane u méně než poloviny uštknutí. U dětí, starých nebo značně oslabených osob však může uštknutí zmijí obecnou skončit letálně. Na vznik a tíži otravy má vliv vedle množství jedu také místo uštknutí, dále tělesná hmotnost, věk, zdravotní stav, fyzická aktivita po uštknutí, časový interval mezi uštknutím a zahájením léčby, alergie na jed aj. [6–9].
Příznaky nastupují za 30 minut až 2 hodiny (po uštknutí přímo do cévy i za 5 minut). Patří k nim nauzea, zvracení, pocení, kolikovité bolesti břicha, průjem, ev. inkontinence. U středně těžké otravy postupně dochází k lokálnímu až generalizovanému otoku (hlavně rty, jazyk, tváře), k úzkosti a celkové slabosti, u těžkých otrav k hypotenzi a tachykardii, u velmi těžkých otrav k šokovému stavu s bezvědomím [6–9].
Nutná je hospitalizace na jednotce intenzivní péče nebo anesteziologicko resuscitačním oddělení. O podání (a tedy i vydání antiséra ze zásoby TIS VFN) se rozhodne po konzultaci s vedoucím Toxikologického centra KAR (Klinika anesteziologie a resuscitace) VFN Praha [6].
Přehled zásoby antiinfektiv a radioantidot na TIS VFN
Toxikologické informační středisko zajišťuje také pohotovostní zásobu antiinfektiv pro Českou republiku (tab. 5). Do této zásoby byly zařazeny léčivé přípravky, které se používají vzácně (průměrný počet pacientů je menší než 50/rok), jsou určeny k léčbě závažných, život ohrožujících infekcí, v ČR nejsou registrovány. Léčba takovými léčivými přípravky je neodkladná, je nutno ji zahájit v řádu hodin až dní [10].
Toxikologické informační středisko
zajišťuje také pohotovostní zásobu antidot Střediska speciální
zdravotní péče o osoby ozářené při radiačních nehodách
(tab. 6).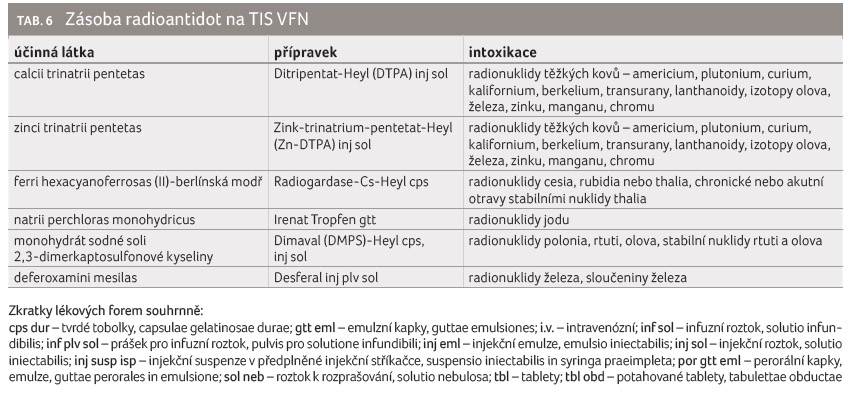
Závěr
Toxikologické informační středisko v Praze má nezastupitelnou úlohu v zajišťování, uchovávání a výdeji vybraných antidot, antiinfektiv a antisér v rámci celé ČR. Jde o léčivé přípravky dovážené na základě SLP, schválené SÚKL a financované MZ.
Seznam použité literatury
- [1] Flanagan RJ, Jones AL. Antidotes. London: Taylor & Francis, 2001: 3–25.
- [2] Pelclová D. Kapitola 22 Farmakoterapie intoxikací. In: Marek J, Vrablík M. a kol. Markova Farmakoterapie vnitřních nemocí (5., zcela přepracované a doplněné vydání) Praha: Grada, 2019; 757–778.
- [3] https://www.mzcr.cz/aktualizovane‑doporuceni‑rozmisteni‑antidot‑a‑jinych‑leciv‑k‑lecbe‑intoxikaci‑u‑poskytovatelu‑neodkladne‑zdravotni‑pece/
- [4] Věstník MZ č. 10/2019. Dostupné na: https://www.mzcr.cz/vestnik/vestnik‑c‑10‑2019/
- [5] Státní ústav pro kontrolu léčiv. Dostupné na: www.sukl.cz
- [6] Národní toxikologická databáze TISMAN. Dostupné pro zaměstnance TIS VFN na: https://www.tisman.vfn.cz/2021
- [7] TOXBASE®. Primary clinical toxicology database of the National Poisons Information Service. Dostupné na: https://www.toxbase.org/2021
- [8] TOXINZ™. Internet accessible poisons information database. Dostupné na: https://www.toxinz.com/2021
- [9] Das Giftinformationszentrum‑Nord. Dostupné na: https://secure.giz‑nord.de/2021
- [10] Beneš J, Galský J, Zakharov S, Stejskal F. Pohotovostní zásoba život zachraňujících antiinfektiv. Klinická mikrobiologie a infekční lékařství 2014; 2: 43−49.