Timing a strategie léčby idiopatických střevních zánětů
Souhrn:
Konečný M. Timing a strategie léčby idiopatických střevních zánětů. Remedia 2019; 29: 61–63.
Načasování a způsob vedení léčby je hlavním rysem úspěšné péče o nemocné trpící idiopatickými střevními záněty (inflammatory bowel disease, IBD). Nejdůležitějším cílem terapie IBD zůstává dosažení a udržení klinické remise. Základem terapie IBD je léčba medikamentózní, její nedílnou součástí je však i nutriční terapie, chirurgická a endoskopická léčba. Pouhá absence symptomů onemocnění je však v současnosti považována za nedostatečný výsledek léčby. Nejdůležitějším terapeutickým cílem je dosažení hluboké remise onemocnění, která je definována jako kombinace klinické remise a vymizení známek zánětu jak morfologických, tak i laboratorních. Hluboká remise nejen snižuje riziko časného relapsu onemocnění, ale i riziko výskytu závažných komplikací IBD. Ideální postup představuje individuální stanovení konkrétních léčebných cílů pro každého nemocného a vedení terapie k dosažení těchto cílů postupnou eskalací, případně změnou terapie v předem stanoveném časovém intervalu. Zvláštní strategii vyžadují speciální situace, jako jsou fulminantní kolitida, agresivní průběh Crohnovy choroby a těžké mimostřevní projevy IBD.
Summary:
Konecny M. Treatment timing and strategy in inflammatory bowel disease. Remedia 2019; 29: 61–63.
Treatment timing and approach to inflammatory bowel disease (IBD) is the main feature of successful care in these patients. The most important goal of IBD treatment remains reaching and staying in clinical remission. The basis of IBD treatment is medication. However, nutritional therapy, surgical and endoscopic treatment are integral elements of the treatment as well. Though mere absence of symptoms is currently perceived as insufficient result of treatment. The most important therapeutic goal is to reach deep remission of the disease that is defined as a combination of clinical remission and the disappearance of inflammatory signs, both morphological and serological. Deep remission not only lowers the risk of early relapse of the disease but also the risk of serious complications of IBD. Ideal approach comprises of individual determination of specific treatment goals for each patient and treatment administration aimed at reaching those goals through gradual escalation, or alternatively through treatment change in a pre‑defined time interval. Particular strategy is required by special situations such as fulminative colitis, aggressive course of Crohnʼs disease and severe extraintestinal manifestations of IBD.
Key words: inflammatory bowel disease, extraintestinal manifestations of IBD, conventional therapy, biologic treatment.
Idiopatické střevní záněty (inflammatory bowel disease, IBD) jsou zánětlivá onemocnění trávicí trubice se širokým spektrem projevů jak střevních, tak i mimostřevních. Řadíme mezi ně především Crohnovu nemoc (CN), ulcerózní kolitidu (UC) a sporadicky se vyskytující indeterminovanou kolitidu. Ačkoliv jde obecně o poměrně vzácná onemocnění postihující přibližně 0,5 % populace, dostaly se IBD od počátku tohoto století mezi nejsledovanější gastroenterologické choroby [1]. Určitě i proto, že velmi často postihují dětskou a adolescentní populaci s výrazně narůstající incidencí.
Stanovení diagnózy IBD je v dnešní době snazší a rychlejší díky velkému pokroku ve vývoji zobrazovacích metod v posledních desetiletích. A to nejen endoskopie, ale i dalších zobrazovacích metod, především sonografie a magnetické rezonance.
Poznatky o etiopatogenezi IBD jsou stále nedostatečné a tato skutečnost brání vývoji kauzální terapie, která by byla schopna zasáhnout přímo do přirozeného průběhu zánětlivého onemocnění. Hlavním cílem léčby IBD zůstává i v současné době co nejrychlejší navození hluboké remise onemocnění a její udržení po dobu co nejdéle možnou.
Konvenční a biologická léčba
Za závazný léčebný postup je
stále považována strategie
step up. V této souvislosti je třeba si
uvědomit rychlost nástupu jednotlivých terapeutických modalit
(tab. 1). Léčbu
zahajujeme aminosalicyláty, dnes užíváme především mesalazin
pro minimum nežádoucích účinků (dle lokalizace zánětu
ve formě k lokální či k celkové aplikaci).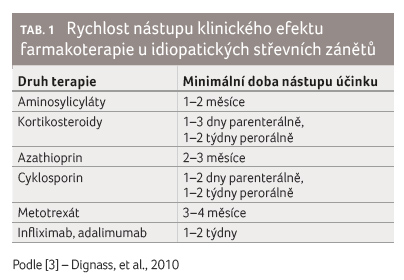 Kortikosteroidy jsou stále rozhodujícím lékem pro rychlou
a efektivní léčbu relapsu IBD. U více než dvou třetin
pacientů pozorujeme příznivou odpověď s postupným nástupem
remise. Vzhledem k závažným nežádoucím účinkům je
potřeba dobu podávání kortikosteroidů co nejvíce zkrátit.
Preferujeme (pokud je to možné) kortikosteroidy s topickým
účinkem a lokální formy. K udržení klidového stadia
onemocnění jsou zásadní medikací imunosupresiva,
ve většině případů užíváme azathioprin, u nemocných
s CN lze v druhé linii použít metotrexát. Při správném
dávkování a monitoraci nemocných je výskyt závažných
nežádoucích účinků nízký (do 1 %),
a tudíž není třeba se imunosupresivní terapie obávat.
U více než poloviny nemocných dojde k výraznému
prodloužení remise a tím i k podstatnému zvýšení
kvality života. U části nemocných (15‒20 %) není
dosaženo dlouhodobého navození remise výše uvedenou léčbou,
kterou označujeme jako konvenční.
Zde je potom namístě biologická
léčba, její zavedení do běžné klinické praxe
v tomto století znamená výraznou změnu v náhledu
na konzervativní terapii nejtěžších pacientů s IBD
[2,3]. Chirurgická léčba není již na vrcholu terapeutické
pyramidy, rozsáhlé mutilující výkony se provádějí velmi
zřídka. Současným chirurgickým trendem jsou výkony
minimalizující ztrátu absorpční plochy tenkého střeva,
zachování kontinuity trávicí trubice a kontinence pacientů.
Laparoskopický přístup ve specializovaných centrech je dnes
běžný i při ileocékální resekci u CN
a proktokolektomii s konstrukcí ileálního pouchu
u nemocných s UC [4].
Kortikosteroidy jsou stále rozhodujícím lékem pro rychlou
a efektivní léčbu relapsu IBD. U více než dvou třetin
pacientů pozorujeme příznivou odpověď s postupným nástupem
remise. Vzhledem k závažným nežádoucím účinkům je
potřeba dobu podávání kortikosteroidů co nejvíce zkrátit.
Preferujeme (pokud je to možné) kortikosteroidy s topickým
účinkem a lokální formy. K udržení klidového stadia
onemocnění jsou zásadní medikací imunosupresiva,
ve většině případů užíváme azathioprin, u nemocných
s CN lze v druhé linii použít metotrexát. Při správném
dávkování a monitoraci nemocných je výskyt závažných
nežádoucích účinků nízký (do 1 %),
a tudíž není třeba se imunosupresivní terapie obávat.
U více než poloviny nemocných dojde k výraznému
prodloužení remise a tím i k podstatnému zvýšení
kvality života. U části nemocných (15‒20 %) není
dosaženo dlouhodobého navození remise výše uvedenou léčbou,
kterou označujeme jako konvenční.
Zde je potom namístě biologická
léčba, její zavedení do běžné klinické praxe
v tomto století znamená výraznou změnu v náhledu
na konzervativní terapii nejtěžších pacientů s IBD
[2,3]. Chirurgická léčba není již na vrcholu terapeutické
pyramidy, rozsáhlé mutilující výkony se provádějí velmi
zřídka. Současným chirurgickým trendem jsou výkony
minimalizující ztrátu absorpční plochy tenkého střeva,
zachování kontinuity trávicí trubice a kontinence pacientů.
Laparoskopický přístup ve specializovaných centrech je dnes
běžný i při ileocékální resekci u CN
a proktokolektomii s konstrukcí ileálního pouchu
u nemocných s UC [4].
Terapeutická strategie při agresivním průběhu choroby
V případě očekávaného agresivního průběhu CN (stanovení diagnózy před dvacátým rokem života, extenzivní, perianální a perorální lokalizace choroby) se jeví jako nejvhodnější léčebná strategie top down. Její hlavní výhodou je snížení rizika trvalého morfologického poškození trávicí trubice. Podat jako první léčebnou modalitu biologickou terapii není však prakticky v současné době možné vzhledem ke striktním doporučením plátců zdravotní péče. Určitým kompromisem, který nám dovoluje zahájit tzv. časnou terapii, je akcelerovaná step up strategie. Individuálně vytipovaným nejrizikovějším pacientům, kteří po relativně krátké době podávání konvenční terapie nedosáhli remise, je po několika týdnech od zjištění diagnózy podána biologická léčba. Mezi časnou terapii IBD řadíme i časnou pooperační profylaxi. Ta je indikována u nejrizikovějších pacientů po chirurgickém výkonu a spočívá především v podávání imunosupresiv a biologické léčby [5].
V souladu s nejnovějšími
poznatky o léčbě IBD je jasné, že indikace a cíle
terapie nejsou totožné. Na základě této skutečnosti byla
vypracována koncepce léčby tzv. treat to target.
Jedná se o individuální
stanovení konkrétních léčebných cílů pro každého
nemocného a sledování jejich dosažení v předem
určeném časovém období (tab. 2). Nesplnění těchto cílů je důvodem pro
optimalizaci léčby, eskalaci nebo změnu léčiva [6].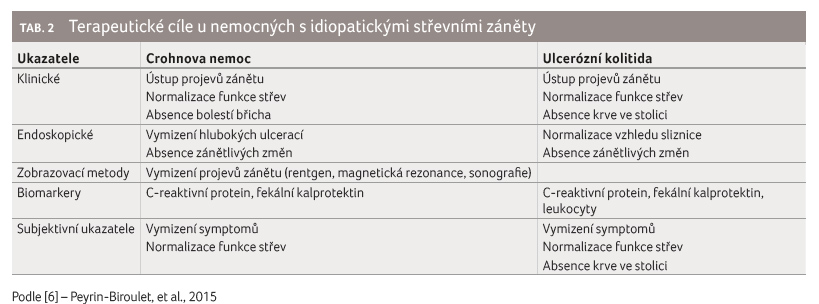
Léčebná strategie komplikací IBD
Při manifestaci komplikací IBD je potřeba zvolit speciální terapeutickou strategii co nejdříve. V případě UC se jedná o fulminantní průběh onemocnění a toxické megakolon (vzácně i u CN), kdy včasné zahájení záchranné terapie (biologická léčba) výrazně sníží potřebu kolektomie. Perianální CN vyžaduje velmi časně terapii intenzifikovat, aminosalicyláty a kortikosteroidy jsou zcela bez efektu. Terapie by měla probíhat v těsné součinnosti s chirurgem a měla by zahrnovat časné podání antibiotik a imunosupresiv u jednoduchých píštělí a přidání biologické léčby (protilátky proti tumor nekrotizujícímu faktoru alfa, ustekinumab) u komplexních fistulací. Až 40 % pacientů s IBD trpí manifestací mimostřevních projevů (revmatologické, kožní, hepatobiliární). Především u těch extraintestinálních projevů, které souvisejí s aktivitou IBD, je žádoucí terapii relapsu intenzifikovat až po včasné zavedení biologické léčby [7].
Závěr
Při volbě vhodné strategie léčby IBD je třeba zohlednit i další faktory než jen správnou volbu léčiva, jeho formu a timing aplikace, jež ovlivňují odpověď na terapii. Jedná se zejména o vliv konkomitantní terapie, délku trvání onemocnění, kouření a věk nemocného. Přirozeně nelze opomenout ani adherenci nemocných k dlouhodobě chronicky podávané terapii [8]. Je známo, že téměř u poloviny pacientů je adherence nedostatečná, nejhorší je k lokální léčbě a k podávání aminosalicylátů, naopak nejlepší adherenci mají nemocní s IBD k aplikaci biologické léčby.
Adekvátní načasování a vhodné vedení terapie IBD je dnes klíčovou součástí komplexní péče. Pro většinu pacientů zůstává optimální strategie step up spočívající v postupné eskalaci léčby. Pro nejrizikovější nemocné, u nichž hrozí prodlení, trvalé strukturální změny trávicí trubice a chronická vysoká aktivita zánětu, je vhodná akcelerovaná step up strategie. Zahájení terapie přímo podáním biologické léčby (top down strategie) není v současné době akceptováno plátci zdravotní péče. Výjimku tvoří pouze některé speciální situace, jako jsou fulminantní kolitida, závažná perianální CN a těžká manifestace mimostřevních projevů IBD, kde ostatní konvenční terapie je prokazatelně bez efektu. Jako ideální se jeví cílená léčebná strategie treat to target. Ta spočívá v individuálním stanovení konkrétních terapeutických cílů v daném časovém období pro každého nemocného a ve směrování léčby k jejich dosažení. Při úspěšně vedené terapii dojde rychle ke zlepšení kvality života a k co nejrychlejšímu navození hluboké remise u nemocných s IBD.
Seznam použité literatury
- [1] Jarkovský J, Benešová K, Hejduk K, et al. Epidemiology, hospitalization and migration of patients with IBD under specialized care in the Czech Republic. Gastroent Hepatol 2017; 71: 501‒509.
- [2] Harbord M, Eliakim R, Bettenworth D, et al. Third European evidence‑based consensus on diagnosis and management of ulcerative colitis. Part 2: Current management. J Crohns Colitis 2017; 28: 769‒784.
- [3] Dignass A, Van Assche G, Lindsay JO, et al. The second European evidence‑based consensus on the diagnosis and management of Crohn’s disease: Current management. J Crohns Colitis 2010; 4: 28‒62.
- [4] Douda T. Pokroky v terapii idiopatických střevních zánětů. Interní Med 2017; 19: 110‒115.
- [5] Sorrentino D. State‑of‑the‑art medical prevention of postoperative recurrence of Crohn’s disease. Gastroenterol Hepatol 2013; 10: 413‒422.
- [6] Peyrin‑Biroulet L, Sandborn W, Sands BE, et al. Selecting Therapeutic Targets in Inflammatory Bowel Disease (STRIDE): Determining Therapeutic Goals for Treat‑to‑Target. Am J Gastroenterol 2015; 110: 1324‒1338.
- [7] Harbord M, Annese V, Vavricka SR, et al. The first European evidence‑based consensus on extra intestinal manifestations in inflammatory bowel disease. J Crohns Colitis 2018; 3: 239‒254.
- [8] Squires SI, Boal AJ, Lamont S, et al. Implementing a self‑management strategy in inflammatory bowel disease (IBD): patients perceptions, clinical outcomes and the impact on services. Frontline Gastroenterol 2017; 8: 272‒278.